Кожа человека является важной анатомической структурой и играет огромную роль в его жизни. Кожные покровы защищают организм от проникновения инфекции, травм, переохлаждений и перегреваний, участвует в регуляции водного и минерального обмена и многое другое. Но при развитии кожных заболеваний страдает не только кожа, но и организм в целом. Особенно тяжело протекает такая патология, как буллезный эпидермолиз. Данное заболевание протекает очень тяжело при отсутствии должного ухода за больным и трудно поддается лечению.
Содержание
- 1 Что это за болезнь
- 2 Причины
- 3 Классификация
- 4 Клиническая картина
- 5 Продолжительность жизни больных
- 6 Диагностика
- 7 Лечение
- 8 Вопрос – ответ
- 9 Что такое буллезный эпидермолиз?
- 10 Симптомы
- 11 Формы
- 12 Можно ли вылечить эту патологию?
- 13 Прогнозы
- 14 Формы
- 15 Причины
- 16 Симптоматика
- 17 Диагностика
- 18 Лечение
- 19 Видео: о людях с синдромом бабочки
Что это за болезнь
Врожденный буллезный эпидермолиз включает в себя целую группу заболеваний (более 30 форм), которые объединены одним названием. Общий признак этих болезней – появление на коже пузырей при малейшей механической травме. Данную патологию называют еще болезнью бабочки, но не от того, что вырастают крылья у больных детей, а от характерной для них чрезмерной хрупкости и уязвимости кожных покровов (у бабочки легко повредить крылья). В механизме возникновения пузырей лежит сдвиг между верхними и нижними слоями кожи. Назвать болезнь данным термином предложил немецкий врач – дерматолог Генрих Кёбнер. Группа данных заболеваний генетически детерминирована и может наследоваться по аутосомно-рециссивному и по аутосомно-доминантному типу, доказано, что мутации затрагивают более 10 генов.
Эпидемиология
 Болезнь буллезный эпидермолиз распространена на территории 70 (всего 85) субъектов РФ. Частота ее составляет 0 – 19, 73 случаев на 1000000 населения. В России заболеваемость буллезным эпидермолизом достигает 1:50 тыс. – 1:300 тыс. населения.
Болезнь буллезный эпидермолиз распространена на территории 70 (всего 85) субъектов РФ. Частота ее составляет 0 – 19, 73 случаев на 1000000 населения. В России заболеваемость буллезным эпидермолизом достигает 1:50 тыс. – 1:300 тыс. населения.
Исследователи патологии выявили, что во многих странах мира в структуре болезни преобладает простой буллезный эпидермолиз, а в некоторых странах – дистрофический буллезный эпидермолиз. Половые различия для данной патологии не характерны. Отмечено, что среди зарегистрированных пациентов преобладают дети и подростки, что связано с высокой смертностью таких больных.
Причины
В норме слои кожи человека скрепляются между собой различными по составу веществами. В основе развития данной патологии лежит дефект крепления между эпидермисом (поверхностный сой кожи) и дермой (более глубокий слой). Развитие заболевания обусловлено генными мутациями в тех генах, которые отвечают за синтез структурных белков кожи – обеспечивающих механизм крепления между разными ее слоями. На сегодняшний день обнаружено больше 1000 мутаций в 15 генах кожных структурных белков, которые приводят к возникновению различных форм буллезного эпидермолиза. Мутации вызывают нарушение образования белков: полное отсутствие белка, производство неполноценного белка, который не способен «склеивать» слои кожи, синтез белка с нарушенным строением, из-за чего протеазы (ферменты, разрушающие белки) получают легкий доступ к белку. Таким образом становится понятно, что причинами патологии являются генные нарушения и болезнь передается по наследству.
При простой форме заболевания мутации присутствуют в генах: KRT5, KRT14, РКР -1, PLEC, ITGA6, ITGB4. При этом образуются дефектные белки в поверхностном слое кожи (в кератиноцитах): десмоплакин, кератин 5 и 14, плектин и другие, на которые воздействуют протеазы, которые выделяются при механическом воздействии на кожу, что и приводит к образованию пузырей.
Мутации в генах LAMB3, LAMA3, COL7A1 и ряде других вызывают дефект в образовании белков базальной мембраны (нижний слой эпидермиса): ламинин 332, коллаген 17, интегрин и приводят к развитию пограничной формы эпидермиса. Данная форма помимо образования кожных пузырей характеризуется чрезмерной ломкостью кожи и более тяжелым течением.
Дистрофическая форма болезни развивается при мутациях в гене COL7A1, что отвечает за синтез киндлина и коллагена 17 и располагается в соединительнотканных волокнах кожи. Снижение образования данных белков вызывает не только легкое образование пузырей и эрозий, но и приводит к поражению других органов (слизистая дыхательной системы и ЖКТ, контрактуры суставов). Дистрофическая форма болезни протекает тяжело, с образованием грубых рубцов на коже, на которых часто возникают злокачественные образования.
Классификация
На сегодняшний день известно множество разновидностей заболевания и предприняты попытки классифицировать их на определенные типы. Существует множество классификаций, что заставляет путаться в них даже исследователей буллезного эпидермолиза. Самая современная классификация данной патологии, используемая дерматологами, включает 4 основных формы (типа) буллезного эпидермолиза, каждый из которых делится на подтипы:
- Простой буллезный эпидермолиз
К этому типу заболевания относится 12 подтипов. Уровень, на котором образуется пузырь – интраэпидермальный слой. Самыми распространенными подтипами выступают: синдром Вебера-Коккейна, синдром Кёбнера, синдром Доулинг-Меары. Наследование данного типа происходит и аутосомно-доминантно и аутосомно-рецессивно. Пузыри образуются внутриэпидермально и субэпидермально – поражены белки эпидермиса.
- Пограничный буллезный эпидермолиз
Включает 2 подтипа, в одном из которых имеется 6 самостоятельных форм. Уровень образования пузыря – светлая пластинка базальной мембраны эпидермиса. Самой тяжелой формой данного типа выступает подтип Герлитца, смертность при котором очень высока. Из-за образования пузырей на уровне светлой пластинки данная форма получила название «пограничный» эпидермолиз.
- Дистрофический буллезный эпидермолиз
Делится на 2 подтипа, в зависимости от механизма наследования (доминантный или рецессивный). Доминантный встречается чаще. В рецессивный подтип дистрофического эпидермолиза входит несколько форм, одна из которых самая тяжелая – подтип Аллопо-Сименса. Уровень образования пузырей – сосочковый слой дермы, что вызывает образование длительно заживающих эрозий и появление грубых шрамов.
Эту форму называют еще смешанным эпидермолизом, она считается редкой и малоизученной. Особенность данного типа – формирование пузырей и в эпидермисе, и в дерме, и на уровне светлой пластинки.
Клиническая картина
Ведущим клиническим признаком заболевания при любой его форме является возникновение пузырей в ответ на незначительную механическую травму. Подтипы простого эпидермолиза характеризуются образованием полушаровидных, напряженных и заполненных жидкостью пузырей, которые формируются в местах трения/травмирования. Пограничная и дистрофическая формы сопровождаются образованием вялых, со складками покрышкой, которая провисает под весом жидкости. Такие пузыри легко вскрываются и образуются не только в районах травмирования, но и в зонах растяжения (складки паха и подмышечные, в области шеи). При любом типе патологии могут формироваться множественные пузыри и эрозии, которые захватывают большую площадь кожи. Эрозии отличаются длительным заживлением при любой разновидности болезни.
Простая форма болезни
Локализация пузырей на стопах и кистях рук, а при тяжелом течении патологии поражается вся кожа больного. Если болезнь протекает легко, то пузыри заживают, не оставляя рубцов. Простая форма делится на 2 больших подтипа: локализованный и генерализованный.
Локализованный простой БЭ или синдром Вебера-Коккейна характеризуется образованием пузырей на ладонях и стопах, а обострение болезни приходится на летний период, когда повышается риск травматизации кожи и усиливается потливость. Чем старше становится ребенок, тем меньше у него образуется пузырей.
Генерализованный простой БЭ или синдром Доулинг-Меары отличается тяжелым течением и характеризуется формированием пузырей у новорожденных сразу после рождения. Прогрессирование болезни отмечается до года, затем процесс стабилизируется и со временем отмечается улучшение вплоть до прекращения возникновения пузырей либо их редкого образования. Часто такие пузыри заполнены гноем и покрыты слоистыми желтоватыми корочками. После того, как пузыри исчезают в местах их локализации отмечается стойкая пигментация.
К дополнительным признакам простого генерализованного БЭ относятся:
- запоры;
- анальные трещины;
- гиперкератоз;
- повреждение слизистых;
- затрудненность дыхания;
- дистрофия ногтей и сращение пальцев;
- патология сердца;
- пищеводный рефлюкс;
- образование миль (белых узелков);
- признаки анемии (бледность и слабость, головокружения);
- базальноклеточная форма рака кожи (у взрослых).
Дистрофическая форма болезни
Дистрофическая форма может наследоваться рецессивно или доминантно. Это самая тяжелая подгруппа БЭ, так как повреждается глубокий слой дермы, то заживление пузырей происходит с формированием грубых рубцов. Почти всегда при дистрофической форме болезни поражаются слизистые. Характерным и наиболее тяжелым подтипом дистрофической формы является синдром Аллопо-Сименса. Проявления заболевания видны уже с самого рождения, а многие новорожденные рождаются с полным отсутствием эпидермиса на конечностях. Особенно тяжело патология протекает в первые годы. Отмечается медленная эпителизация эрозий, вплоть до нескольких месяцев. Характерно, что чем старше ребенок, тем хуже процесс заживления. Образование грубых рубцов приводит к формированию контрактур и сращению пальцев, что в дальнейшем блокирует рост и развитие кистей/стоп. Подобные рубцовые изменения приводят к трудностям самообслуживания и передвижения. Поражение слизистых с образованием эрозий во тру заканчивается рубцеванием и формированием микростомии (сужение ротового отверстия), короткой уздечки языка, дефектом речи. Рубцевание эрозий в глотке/пищеводе ведет к образованию непроходимости и сужению пищевода, трудностям глотания. Заживление эрозий в прямой кишке нарушает дефекацию. Также больные подвержены кариесу и у них нередко имеются аномалии расположения зубов, вплоть до полной из потери.
Пограничная форма болезни
Наиболее тяжелый подтип – это синдром Герлитца, для которого характерны формирование и быстрое распространение вялых и множественных пузырей, которые почти сразу вскрываются. Избыточное разрастание грануляционной ткани ведет к образованию грануляций вокруг ротовой полости и ногтей, что возникают в первые дни жизни младенца. Также ребенка сопровождает аплазия кожи (отсутствие части кожи на волосистом покрове головы), дефект ногтей и охриплость голоса, проблемы с зубами. Заживление эрозий также сопровождается образованием грубых шрамов. Другие симптомы (некожные): задержка роста и умственного развития ребенка, нарушенность дыхания, анемия, проблемы с легкими (пневмония) и пищеварительным трактом (гастроэнтерит) и развитие сепсиса. Летальность при синдроме Герлитца очень высокая, ребенок погибает от дыхательной недостаточности (образование пузыря на слизистой дыхательных путей), сепсиса или дистрофии.
Синдром Киндлера
Данная форма характеризуется возникновением распространенных пузырных образований уже к рождению, светочувствительностью и истонченной, мятой кожей. Некожные симптомы проявляются в виде острого колита, эзофагита, сужения мочеиспускательного канала, выворотом века. Зубы остаются в порядке.
Продолжительность жизни больных
Сколько живут дети-бабочки? Ответить на данный вопрос однозначно затруднительно. Продолжительность жизни больных с буллезным эпидермолизом прямо пропорциональна форме заболевания, степени повреждения строения генов, глубины повреждения кожи и общего состояния ребенка. К сожалению, до зрелого возраста такие больные доживают редко, и в первую очередь это связано с уходом за ними, что требует множество усилий, терпения и мужества. Дети с тяжелыми генерализованными формами болезни живут всего несколько лет и погибают еще в дошкольном возрасте, например, синдром Герлитца или Аллопо-Сименса. Легкие формы, особенно простого БЭ могут со временем войти в стойкую ремиссию, а образование пузырей связано лишь с травматизацией кожи.
Диагностика
Диагноз данного заболевания ставится на основании сбора данных анамнеза и жалоб, общего осмотра пациента и подтверждается лабораторными исследованиями. Для лабораторного анализа необходимо провести гистологическое исследование участка кожи, взятого из места повреждения, где находится свежий пузырь. Гистологический анализ позволяет выявить субэпидермальную полость, но бессилен в определении типа буллезного эпидермолиза. С этой целью проводится исследование с помощью метода непрямой иммунофлюоресценции (НРИФ) или трансмиссионной электронной микроскопии:
- Биоптат кожи, который исследуют при помощи НРИФ, позволяет установить присутствие, снижение или отсутствие синтеза белков кожи. Кроме того, НРИФ помогает определить уровень повреждения кожи и образование пузыря (внутриэпидермальный уровень, внутри светлой пластинки базальной мембраны или под плотной пластинкой). В диагностике имеет значение определение недостающего белка и уровня формирования пузырного образования. Чтобы провести НРИФ, получают биоптат кожи с пузыря, образовавшегося в течение 24 и менее часов. Участок кожи берется на границе здорового места и свежего пузырного образования.
- Методом электронной микроскопии устанавливают подтип заболевания. Выявляются ультраструктурные изменения в биоптате кожи и оценивается состояние клеточных и внеклеточных образований.
Также для диагностики буллезного эпидермолиза привлекаются смежные специалисты (терапевт, гастроэнтеролог, гематолог, кардиолог, хирург, стоматолог, окулист, ЛОР-врач, онколог).
Дифференциальная диагностика
Буллезный эпидермолиз у новорожденных дифференцируют с такими заболеваниями, как:
- пузырчатка новорожденных;
- эксфолиативный дерматит;
- герпес новорожденных;
- буллезная врожденная эритродермия.
В более старшем возрасте заболевание дифференцируют со следующими патологиями:
- герпетиформный дерматит;
- буллезный пемфигоид;
- экссудативная эритема;
- эпидермальный некролиз.
Лечение
Лечение буллезного эпидермолиза задача непростая и преследует следующие цели:
- обработка пузырей и язв;
- предупреждение новых высыпаний;
- ликвидация или уменьшение интенсивности некожных симптомов;
- улучшение качества жизни пациента.
Специфической терапии при данном заболевании не разработано. Применяются симптоматические методы лечения. Больного следует осматривать дважды в день на предмет новых высыпаний. Пузырьковые образования сначала обрабатывают антисептиком, затем вскрывают, используя стерильные ножницы, скальпель или иглу. Пузырь прокалывается в двух местах параллельно коже. Покрышку пузырька снимать не следует, нужно лишь выпустить его содержимое и наложить асептическую повязку с антисептиком (нитрофурал, хлорид метилтиония и прочие). Для перевязки очага поражения используют первичные повязки из коллагеновых пористых материалов и вторичные фиксирующие. Снимают повязки, обработав их очистителем для кожи (спрей).
Если больного беспокоит зуд, назначают антигистамины и глюкокортикоиды. При значительных болях – ненаркотические анальгетики (ибупрофен, кеторол). Если ребенок глотает с трудом, лекарства перорально выписываются в жидком виде (суспензия) или вводятся парентерально. В случае присоединения вторичной инфекции назначаются антибиотики. Также показана обработка неповрежденной кожи мазями с витамином А и косметическими увлажняющими кремами дважды в день. Это повышает защитные свойства кожи. При развитии осложнений к лечению привлекаются смежные специалисты.
Уход за больным
Режим для больного ребенка должен быть охранительным. То есть запрещаются любые физические нагрузки, которые повышают потоотделение, резкие движения и травмоопасные ситуации.
Больные нуждаются в особой диете. Пища должна быть протертой, не холодной и не горячей, полужидкой и без приправ и специй. Диета должна быть богата белками, углеводами и жирами, а также витаминами и минералами – организму требуется строительные вещества для заживления эрозий. Также больной должен потреблять много жидкости (раневые участки кожи теряют тканевую влагу).
Особые требования предъявляются к одежде и обуви. Одежда больного ребенка должна быть свободной, не натирать и не стягивать кожу. Следует отдавать предпочтение одежде из натуральных материалов. Дома желательно одевать ребенка в мягкую (из байки, фланели) пижаму, а на ноги носки (тапки не желательны). Одежда должна быть многослойной, таким образом она сохраняет тепло и не допускает скопления пота. Нижнее белье и первый слой одежды надевать швами наружу. Не допускаются ремешки и пояса, тугие резинки на плавках и пижаме.
Обувь должна быть изготовлена из натуральной, но мягкой кожи, с минимумом швов и отсутствием декоративных деталей. Желательно приобретать обувь на липучках, избегая обувь с молниями. Обувь для ребенка должна быть свободной и легко надеваться, даже с повязками на ногах.
Вопрос – ответ
Нет, особых противопоказаний не существует. Не делают прививки лишь при плохом самочувствии больного (осложнение кожных высыпаний). Также не выполняются пробы Манту.
К сожалению, болезнь неизлечима, так как заложена на генном уровне. Но в медицине описаны редчайшие случаи обратного мозаицизма – восстановление работы организма, в частности, белков кожи и возникновение новых изменений в структуре генов. Но утешить родителей больного ребенка может то, что чем старше становится больной, тем легче протекает болезнь.
Да, в России существует и в настоящее время активно пренатальная диагностика генетических заболеваний, в том числе и буллезного эпидермолиза. С этой целью на сроках 10 – 14 недель выполняется хорионцентез и определяется наличие генетического дефекта у плода. Если он имеется, беременность рекомендуют прервать. Пренатальная диагностика показана семейным парам, у которых уже есть больной малыш или при подтвержденном заболевании одного из родителей.
Да, инвалидность определяется при любой форме заболевания и назначается пенсия.
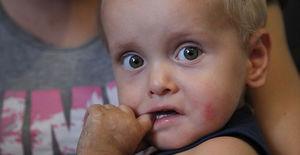 Буллезный эпидермолиз является страшным заболеванием. Детей, которые страдают от него, сравнивают с бабочками из-за хрупкости кожного покрова. Эта болезнь может быть врожденной и приобретенной, при которой на коже образуются многочисленные пузырьки с кровянистым или прозрачным содержимым. Сначала они начинают мокнуть, а потом превращаются в незаживающие эрозии. Такое заболевание является неизлечимым и часто заканчивается летальным исходом.
Буллезный эпидермолиз является страшным заболеванием. Детей, которые страдают от него, сравнивают с бабочками из-за хрупкости кожного покрова. Эта болезнь может быть врожденной и приобретенной, при которой на коже образуются многочисленные пузырьки с кровянистым или прозрачным содержимым. Сначала они начинают мокнуть, а потом превращаются в незаживающие эрозии. Такое заболевание является неизлечимым и часто заканчивается летальным исходом.
Что такое буллезный эпидермолиз?
Понятие буллезный эпидермолиз подразумевает целый комплекс кожных заболеваний, носящих генетический характер. При таком заболевании на слизистых и коже образуются пузырьки. Появляются они даже при незначительной травматизации или давлении на кожный покров. Если говорить простым языком, кожа малыша, больного буллезным эпидермолизом, напоминает очень нежные крылья бабочки.
Происходит это из-за того, что у больных детей между внешним и внутренним кожным слоем отсутствуют специальные волокна, возникающие при взаимодействии белков. В народе называют такую болезнь «синдромом бабочки». Чаще всего она имеет врожденный характер, спровоцированной мутациями в генах. При таком заболевании дети могут не дожить даже до трехлетнего возраста.
Симптомы
 Основное проявление недуга – пузырьки на кожном покрове. Появляются они в результате силового воздействия на кожу (удара, трения), но обычно бывает достаточно и легкого прикосновения. Ребенок не может носить одежду, потому что даже натуральные и бесшовные ткани, соприкасаясь с хрупкой кожей, приводят к образованию пузырьков.
Основное проявление недуга – пузырьки на кожном покрове. Появляются они в результате силового воздействия на кожу (удара, трения), но обычно бывает достаточно и легкого прикосновения. Ребенок не может носить одежду, потому что даже натуральные и бесшовные ткани, соприкасаясь с хрупкой кожей, приводят к образованию пузырьков.
Возникают пузыри на коже и слизистых оболочках полости рта, пищеварительного тракта, из-за чего прием грубой не перетертой пищи может нанести травму. В крайне тяжелых случаях малыши не могут даже пить молоко из-за сильной боли, погибая «голодной» смертью.
Пузыри наполнены кровянистым или прозрачным содержимым. Они очень болезненны, но когда вскрываются, то жидкость изливается, боль уменьшается, а сами они заживают.
Формы
Термин буллезный эпидермолиз включает в себя несколько форм патологии, отличающихся течением, проявлениями и прогнозом.
Простая врожденная форма
 Такой недуг считается менее опасным и передается из поколения к поколению. Диагностируется болезнь бабочки сразу после рождения ребенка или через несколько дней, причем мальчики болеют чаще девочек.
Такой недуг считается менее опасным и передается из поколения к поколению. Диагностируется болезнь бабочки сразу после рождения ребенка или через несколько дней, причем мальчики болеют чаще девочек.
Простая форма проявляется пузырьками, заполненных серозной жидкостью. Локализуются они на участках кожи, подвергшихся давлению или трению. Основным травмирующим фактором являются роды. Пузырьки у детей-бабочек возникают в местах, которые непосредственно соприкасались с родовыми путями. Высыпания бывают размером от нескольких миллиметров до нескольких сантиметров. Соседние участки кожи остаются неизменными.
Чаще всего пузырьки появляются:
Слизистые тоже поражаются, но гораздо реже. Совершенно здоровыми остаются ногти. Вскрываются пузырьки естественным или искусственным путем. Когда они исчезают, после них не остается дефектов на коже, но может присутствовать временная пигментация. При такой форме болезни ребенок развивается нормально.
Дистрофическая форма
 Это более опасная форма синдрома бабочки. Возникает она через несколько дней после рождения. Появляться пузырьки могут совершенно спонтанно, иногда они бывают наполнены кровавым содержимым. Когда они вскрываются, то приводят к образованию рубцов или язв. Поражается кожный покров и слизистые оболочки, а также ногти. Развитие ребенка только в некоторых случаях остается нормальным.
Это более опасная форма синдрома бабочки. Возникает она через несколько дней после рождения. Появляться пузырьки могут совершенно спонтанно, иногда они бывают наполнены кровавым содержимым. Когда они вскрываются, то приводят к образованию рубцов или язв. Поражается кожный покров и слизистые оболочки, а также ногти. Развитие ребенка только в некоторых случаях остается нормальным.
Довольно редко при дистрофической форме наблюдается отторжение частей тела. Особенно сильно страдают фаланги пальцев. Могут развиться гипотрихоз и зубные аномалии. Дети с таким диагнозом не могут противостоять инфекционным заболеваниям.
Злокачественная форма
Это смертельная форма болезни бабочки. Диагностируется она сразу после рождения малыша и характеризуется наличием кровоточащих ранок по всему телу. Возникают пузырьки и на слизистых оболочках внутренних органов. Обычно ребенок сразу же заражается пневмококковой инфекцией, которая приводит к сепсису и летальному исходу.
Можно ли вылечить эту патологию?
Синдром бабочки вылечить невозможно, но при простой форме можно надеяться на благоприятный прогноз. В этом случае, медики и родители должны оказывать малышу симптоматическую помощь. Заключается она в том, что проводится обработка пораженных участков кожи для предупреждения гнойных осложнений. Они могут представлять серьезную опасность для ребенка, особенно очень маленького.
Перед тем, как надеть на малыша какую-либо одежду, даже нательное белье, его перевязывают специальными бинтами, не прилипающими к кожному покрову. Это очень длительный и кропотливый процесс, иногда отнимающий несколько часов. В тяжелых случаях перевязки выполняют 2 – 3 раза в день. При этом обязательно используют специальный увлажняющий крем. Он жизненно важен для детей с очень тонкой кожей.
Наружный уход за кожным покровом ребенка-бабочки заключается в следующем:
- пузырьки вскрывают с двух сторон при помощи стерильной иглы;
- пораженные места обрабатывают антисептическими препаратами, включая Фуксин и Эозин;
- при возникновении эрозий накладывают гелиомициновую мазь или средства на основе антибиотиков.
Хороший результат при уходе за ребенком с синдромом бабочки показывает физиолечение.
Прогнозы
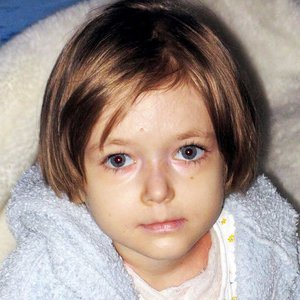 Заболевание проявляется сразу же после рождения. Еще во время прохождения по родовым путям у больных детей снимается кожа, словно у змеи. Чаще всего новорожденные, особенно с тяжелой формой патологии, погибают в первые дни или недели жизни.
Заболевание проявляется сразу же после рождения. Еще во время прохождения по родовым путям у больных детей снимается кожа, словно у змеи. Чаще всего новорожденные, особенно с тяжелой формой патологии, погибают в первые дни или недели жизни.
Дети-бабочки ничем не отличаются от сверстников в физическом и умственном развитии. Хотя болезнь и откладывает свой отпечаток, но при создании безопасной среды и обеспечении хорошего ухода ребенка можно оградить от мучительной боли и сделать его жизнь немного комфортной. Критическим периодом является возраст до трех лет, когда малыш еще не осознает, что ему нельзя ползать или тереть щеки или глаза. Когда ребенок взрослеет, то кожа начинает грубеть, становясь более устойчивой, но так и не достигая прочности кожного покрова среднестатистического человека.
Прогноз при диагнозе буллезный эпидермолиз обычно неблагоприятный, ведь заболевание является очень редким, и у врачей практически нет опыта по лечению таких больных. Относительно благоприятный прогноз для жизни и здоровья возможен только при легкой форме болезни. Но далеко не все родители могут обеспечить для своего ребенка полноценный уход, а нередко и сами усугубляют ситуацию, занимаясь самолечением и обрабатывая ранки фитотерапевтическими препаратами, синькой, самодельными мазями и другими подобными средствами.
После такого «лечения» затраты, связанные с восстановлением эпидермиса малыша, очень сильно возрастают. Появляющиеся на кожном покрове ранки могут инфицироваться и нагнаиваться, приводя к летальному исходу. Поэтому для детей с буллезным эпидермолизом любая травма кожи может стать смертельной.
Таким образом, буллезный эпидермолиз является очень опасным недугом, часто приводящим к летальному исходу. Ребенок сильно страдает, так как из-за незаживающих язв на коже он даже не может носить одежду. Если существует генетическая предрасположенность к этому заболеванию, то родителям нужно с особой ответственностью подходить к вопросу планирования детей.

Синдром бабочки — врожденное дерматологическое заболевание, получившее в официальной медицине название буллезный эпидермолиз. Кожа у больных детей от рождения нежная и хрупкая, как крылья бабочки. Она повреждаются от любого прикосновения, что доставляет ребенку мучительную боль. Это достаточно редкое заболевание встречается у одного ребенка на сотню тысяч новорожденных.
Синдром бабочки – красивое наименование, под которым скрывается страшный недуг. Слизистая оболочка также становится хрупкой и тонкой. Полость рта, гортань и пищевод часто повреждаются жесткой пищей. Клетки кожи плохо взаимодействуют друг с другом и при любом внешнем воздействии разрываются. Буллезный эпидермолиз вылечить невозможно. Специфического лечения патологии не существует. Своевременная и адекватная симптоматическая терапия улучшает общее состояние больных.
Дети-бабочки рождаются в семьях, члены которой имеют поврежденный ген. Обычно это случается в родственных браках. Перед тем, как одеть больного ребенка, его тело необходимо обмотать специальными бинтами. Любое прикосновение приводит к отслойке кожи и образованию волдырей, которые болят и лопаются. На их месте остаются язвы и рубцы. Когда заживают одни ранки, появляются другие. Больным детям необходимо соблюдать особую осторожность и абсолютную чистоту.
Синдром бабочки – дерматит, возникающий у лиц с генетической предрасположенностью и проявляющийся клиническими признаками сразу после рождения ребенка. Недостаточное количество белка приводит к слабому сцеплению эпидермиса с дермой. Кожные покровы становятся ранимыми и чувствительными даже к слабому внешнему воздействию. Образовавшиеся волдыри зудят и болят. У таких людей выпадают волосы в очаге поражения, поражаются ногти. Заживление ран происходит долго и болезненно. Дети с тяжелыми формами патологии лишаются кожи при прохождении через родовые пути и умирают сразу после рождения. Остальные пациенты редко доживают до трехлетнего возраста. Это переломный момент для данной болезни, поскольку кожа больных в дальнейшем начинает уплотняться, а клинические симптомы возникают все реже. Заболевание встречается одинаково часто как среди новорожденных мальчиков, так и среди девочек.
Формы

Морфологические формы синдрома бабочки:
- Простая форма проявляется с периода новорожденности и имеет легкое течение. Размер волдырей колеблется от горошины до грецкого ореха. Кожа вокруг них не отекает и не краснеет. После вскрытия волдырей с серозным содержимым ранки заживают быстро и бесследно. С возрастом кожа грубеет и уплотняется. Симптомы постепенно исчезают к 12-14 годам. У большинства больных отмечается гипергидроз ладоней и стоп. Психоэмоциональное и умственное развитие детей не нарушается. В летний период заболевание обостряется.
- Полидиспластическая форма – более тяжелый вид патологии. На коже больного ребенка появляются пузыри с кровью, ранки и эрозии, которые часто гниют и плохо заживают. Ногтевые платины поражаются, возникает атрофия пальцев, отторжение некротизированных тканей и частей тела. Данная форма отличается высокой смертностью.
- Дистрофическая форма обнаруживается при рождении. Пузырьки по мере взросления организма распространяются по всему телу. Волдыри с кровянисто-серозной жидкостью лопаются, на их месте появляются эрозии и язвы, а затем грубые рубцы. Слизистая оболочка подвергается дистрофическим изменениям.
- Смешанная форма или синдром Киндлера – внутриутробное появление пузырьков на разных частях тела. По мере развития патологии у больных появляется светочувствительность, пигментация и атрофия эпидермиса, рубцы на ногтевых пластинах, поражается слизистая пищеварительной и выделительной систем. Это одна из наиболее редких и малоизученных форм синдрома бабочки.
- Злокачественная форма – смертельная. Пузыри с геморрагическим содержимым покрывают все тело, периодически кровоточат и воспаляются. У больных поражаются внутренние органы и кости. Развивается дисфункция органов пищеварительной системы. Вторичное стрептококковое инфицирование приводит к смерти больных от сепсиса.
Причины
Основной причиной патологии считается спонтанная мутация генов, которая приводит к нарушению активности некоторых ферментных систем кожи. Патологические изменения обычно происходят не в одном гене, а сразу в нескольких. Причинами повреждения кожи и появления волдырей являются: травматизация, давление, трение.
Патогенетические звенья синдрома бабочки:
- поражение структурных белков кожи,
- нарушение взаимосвязи между клетками,
- образование волдырей с серозным и геморрагическим содержимым.
В настоящее время не замечено и не определено других факторов развития буллезного эпидермолиза, кроме неблагоприятной наследственности. Обычно в генотипе папы или мамы содержится мутировавший ген. При этом патология в организме родителей не развивается. Определенная комбинация пораженных генов приводит к развитию синдрома бабочки у ребенка.
Симптоматика

Основным симптомом синдрома бабочки являются пузыри, которые появляются на коже. Обычно они заполнены серозным или геморрагическим содержимым. В зависимости от формы патологии изменяется локализация пузырьковой сыпи.
- Простая форма характеризуется появлением волдырей на верхних и нижних конечностях.
- Пограничная — образование пузырей на стенках пищеварительного и урогенитального трактов. На коже появляются язвы и раны, которые оставляют после себя грубые рубцы. Поражаются внутренние органы и суставы. У больных портятся ногти и выпадают волосы.
- Дистрофическая – волдыри на конечностях, чаще в проекции крупных суставов: коленного, локтевого, плечевого. У больных срастаются пальцы рук и ног. Эта генерализованная форма патологии сопровождается развитием мелких везикул на значительной площади тела. Результатом вскрытия пузырьков становится гиперкератоз и диспигментация кожи.

Кожа у больных детей шелушится, отслаивается и сползает, как шкура змеи. Она зудит и болит. Пузырьки на теле лопаются. На гиперемированной коже появляются язвы и рубцы. В дальнейшем поражаются слизистые оболочки, развивается гипоплазия зубной эмали. У больных часто кровоточат десны, выпадают зубы. Ногти искривляются, деформируются или атрофируются. В тяжелых случаях пузыри образуются на слизистой носа и конъюнктиве глаз. Дети-бабочки теряют волосы. Клинические признаки заболевания максимально выражены у детей в течение первых трех лет жизни. Затем их интенсивность уменьшается, кожа постепенно грубеет.
Осложнения синдрома бабочки:
- шок при обширных поражениях,
- вторичное инфицирование,
- сепсис,
- обезвоживание,
- сужение или непроходимость пищевода,
- расстройство стула,
- проктит,
- дисфагия,
- гастрит,
- кератит,
- дистрофия мышц,
- кариес,
- патологии сердца,
- синдактилия,
- деформация ногтевых пластин.
Диагностика

Наиболее информативные и надежные методы диагностики синдрома бабочки:
- Осмотр кожных покровов пациента.
- Сбор анамнеза жизни и болезни.
- Анализы мочи и крови.
- Диагностические тесты – воздействие на кожу пациента и оценка результатов.
- Изучение с помощью электронной микроскопия образцов кожи, взятых с очага поражения.
- Непрямая иммунофлюоресценция – исследование крови с помощью моноклональных и поликлональных антител против патогенных белков кожи.
- ДНК-диагностика определяет тип наследования заболевания и локализацию мутировавшего гена.
- Серологические реакции ставят с целью дифференциальной диагностики синдрома бабочки и сифилиса.
- Комплексное обследование всех систем организма.
Все перечисленные выше процедуры позволяют поставить диагноз патологии с высокой точностью.
Лечение

Синдром бабочки — неизлечимое заболевание. Больным проводят симптоматическую терапию, позволяющую улучшить состояние больных и снять боль. Наблюдение за пациентами осуществляется командой врачей, поскольку буллезный эпидермолиз является системным заболеванием.
Чтобы спасти больного ребенка, за ним необходимо правильно ухаживать. Симптоматическое лечение направлено на быстрое заживление ран и эпителизацию кожи. Для этого раны покрывают атравматичным неприлипающим материалом и множеством слоев бинта.
- Кожу следует обрабатывать антисептиками для предупреждения вторичного инфицирования. Обычно применяют бриллиантовую зелень, фуксин, метиленовую синьку.
- После вскрытия пузырьков гнойное содержимое необходимо удалять, а ранку смазывать антибактериальной или преднизолоновой мазью. На большие раны накладывают повязки. В некоторых случаях проводят системную антибиотикотерапию.
- Гормональные препараты назначают для обеспечения ремиссии и предупреждения появления пузырей – «Преднизолон».
- Витамин Е способствует выработке эластичных волокон дермы. Это лекарство значительно повышает шансы на выздоровление.
 Анальгетики назначают для снятия боли.
Анальгетики назначают для снятия боли.- Наружное лечение – облучение кожи ультрафиолетом.
- Пораженную кожу смазывают маслом оливы или облепихи, витаминными растворами, специальными мазями.
- Рекомендованы ежедневные купания больных детей в отваре коры дуба, календулы, калины.
- Диетотерапия имеет огромное значение в лечение больных с синдромом бабочки. Им дают жидкую и пресную пищу. После еды рот необходимо прополаскивать теплой кипяченой водой.
- Больным назначают иммуномодуляторы.
- В тяжелых случаях переливают плазму крови.
- Проводят лечение сопутствующих заболеваний.
К современным и перспективным методам лечения относятся: использование стволовых клеток, кожных трансплантатов, белковая и генная терапии. Эти методы в настоящее время все еще относятся к экспериментальным, поэтому синдром бабочки является неизлечимым заболеванием. Протеиновая и клеточная терапия – введение в организм белка и клеток, содержащих здоровых гены.

бинтование ребенка с синдромом бабочки
Чтобы избежать очередного обострения патологии, необходимо правильно подбирать одежду и обувь, исключить травмирование при любых контактах, соблюдать специальную диету, регулярно посещать врача и проходить профилактические курсы лечения. Кожу больных детей необходимо регулярно мыть и обрабатывать антисептиком. Детей следует оберегать от падений и ударов. Перед выходом на улицу необходимо обматывать тело ребенка специальными бинтами, а затем одевать одежду.
Перинатальная диагностика — первичная профилактика синдрома бабочки. Отягощенная наследственность требует проведения гистологического исследования биоптата плода. При планировании беременности необходимо уточнить информацию о наличии у родителей наследственных заболеваний, пройти генетические исследования, которые позволят предупредить развитие серьезных патологий.
Прогноз синдрома бабочки неоднозначный. Простая форма имеет доброкачественное течение и не угрожает жизни пациента. Продолжительность жизни таких больных зависит от степени поражения кожи и слизистых оболочек, а также общего состояния организма. Регулярная поддерживающая терапия позволяет людям с синдромом бабочки полноценно жить. Дистрофическая форма отличается развитием опасных осложнений и высокой смертностью. Тяжелые формы болезни приводят к инвалидности в раннем возрасте или летальному исходу новорожденных детей.