ПСОРИАЗ (Psoriasis vulgaris, син. лишай чешуйчатый) – одно из самых распространенных хронических заболеваний кожи. Характеризуется мономорфной сыпью, состоящей из плоских папул различных размеров, имеющих тенденцию к слиянию в крупные бляшки розово‑красного цвета, быстро покрывающиеся рыхлыми серебристо‑белыми чешуйками. Помимо кожи, при псориазе поражаются ногти и суставы. Существуют предположения о возможности поражения внутренних органов (почки и др.).
Этиология и патогенез. Существует несколько концепций происхождения псориаза. Основные из них – вирусная теория, генетическая (генетические механизмы повышенной способности клеток к размножению), нейрогенная (нейрогуморальный механизм предрасположенности), гипотеза врожденной нестабильности лизосом и врожденных структурных дефектов капилляров кожи, первичных нарушений кератинизации и обмена липидов.
Гистологически при псориазе выявляют резкий акантоз с наличием удлиненных тонких эпидермальных выростов в сочетании с папилломатозом. Нал вершинами сосочков дермы эпидермис истончен, иногда состоит из 2– 3 слоев клеток. Типичен паракератоз. В период прогрессирования в шиповатом слое отмечается экзоцитоз с образованием очаговых скоплении нейтрофильных гранулоцитов, которые, мигрируя в роговой слой или паракератотические участки, образуют так называемые микроабсцессы Мунро. В базальном и нижнем отделах шиповатого слоя часто о6онаруживают митозы. В сосочковом слое дермы отмечают расширение капилляров ч воспалительный инфильтрат из лимфоцитов и гистиоцитов с примесью нейтрофильных гранулоцитов.
Клиническая картина. Различают несколько клинических форм псориаза: Псориаз обыкновенный, экссудативный, себорейный, ладонно‑подошвенный, пустулезный, артропатический, псориатическая эритродермия. Основное место по частоте занимает обыкновенный псориаз.
Псориаз обыкновенный (вульгарный) характеризуется появлением плоских милиарных папул розово‑красного цвета, плотноватой консистенции, несколько возвышающихся над уровнем здоровой кожи. Почти с момента возникновения папулы покрыты мелкими, рыхлыми чешуйками серебристо‑белого цвета, которые легко отпадают при поскабливании и даже при снятии одежды. Для высыпаний псориаза характерны следующие диагностические феномены – псориатическая триада: 1) феномен стеаринового пятна: усиление шелушения при поскабливании даже гладких папул, при этом появляется некоторое сходство со стеариновым пятном; 2) феномен псориатической пленки: после полного удаления чешуек дальнейшим поскабливанием отслаивается тончайшая нежная просвечивающая пленка, покрывающая весь элемент; 3) феномен кровяной росы Полотебнова (феномен Ауспитца): при дальнейшем поскабливании после отторжения терминальной пленки на обнажившейся влажной поверхности возникает точечное (капельное) кровотечение. Появившись, папулы начинают довольно быстро расти, достигая размеров чечевицы (лентикулярные папулы) или монеты (нуммулярные папулы). В дальнейшем в результате продолжающегося периферического роста и слияния соседних папул происходит формирование более крупных элементов–бляшек, размеры которых могут быть с ладонь взрослого человека и больше. Для крупных бляшек характерны фестончатые края. Таким образом, псориатическая сыпь, как правило, состоит из различных по величине папул, которые могут располагаться по всему кожному покрову. Однако их излюбленная локализация – разгибательные поверхности верхних и нижних конечностей (особенно локти и колени), волосистая часть головы, область поясницы.
В течении псориаза выделяют три стадии: прогрессирующую, стационарную и регрессирующую .
Для прогрессирующей стадии характерны появление свежих милиарных высыпаний, продолжающийся рост уже имевшихся папул, яркая окраска сыпи. Шелушение папул особенно выражено в центральной части, а по периферии имеется гиперемическая кайма – венчик роста (ободок Пильнова), Часто новые элементы возникают на местах мелких травм, расчесов – положительная изоморфная реакция (феномен Кебнера). Обычно в этих случаях папулы располагаются линейно, указывая своей локализацией место раздражения. Изоморфная реакция объясняется наличием выраженной гиперергии, готовности к воспалительной реакции. Малейшее раздражение кожи сопровождается образованием новой сыпи, беспокоит зуд. В стационарной стадии прекращаются появление новых и рост старых папул, окраска их приобретает выраженный синюшный оттенок, шелушение уменьшается. Регрессирующая стадия характеризуется появлением по периферии многих папул «псевдоатрофического ободка» Воронова (после остановки роста папулы вокруг нее обычно появляется беловатая зона шириной в несколько миллиметров с нежной складчатостью рогового слоя), постепенным исчезновением клинических симптомов, рассасыванием папул начиная с центра элементов по направлению к их периферии: исчезает шелушение, бледнеет окраска, а потом рассасываются все папулы, часто оставляя после себя временную гипопигментацию (псориатическая псевдолейкодерма)
Псориаз экссудативный нередко развивается у больных с ожирением, сахарным диабетом или гипофункцией щитовидной железы. Характерно наличие на псориатических высыпаниях серовато‑желтых рыхлых чешуйко‑корок, образующихся в результате пропитывания чешуек экссудатом. В крупных складках поверхность псориатических элементов резко гиперемирована, иногда определяется мокнутие. Субъективно часто отмечаются зуд и жжение.
Псориаз себорейный отличается излюбленной локализацией на себорейных участках (волосистая часть головы, носогубные, носощечные и заушные складки, область груди и между лопатками). Границы высыпаний могут быть неотчетливо выражены, шелушение не серебристо‑белое, а с оттенком желтизны, на волосистой части головы имеется большое количество перхоти, маскирующее основную псориатическую сыпь, которая в ряде случаев может переходить с волосистой части головы на кожу лба («псориатическая корона»).
Псориаз ладоней и подошв чаше встречается у лиц 30–50 лет, занимающихся физическим трудом, что может быть объяснено постоянной травматизацией этих участков кожи. Нередко при этой разновидности заболевания встречаются типичные псориатические высыпания на других участках кожного покрова. Кожа ладоней и подошв инфильтрирована, красного цвета с крупно‑пластинчатым шелушением и трещинами на поверхности; границы поражения резко подчеркнуты и имеют нередко фестончатый край, выходящий на боковые поверхности ладоней и подошв. Очень часто при различных формах псориаза поражены ногти.
Наиболее часто встречаются изменения поверхности ногтя по типу наперстка: на ногтевой пластинке появляются точечные углубления, нередко располагающиеся рядами. Вторая форма – пятнистая: под ногтевой пластинкой появляются небольшие, несколько миллиметров в диаметре, красноватые пятна, чаще располагающиеся вблизи околоногтевых валиков или лунки. Псориатический онихогрифоз – третья форма псориаза ногтей: ногтевая пластинка утолщается, становится неровной, испещренной небольшими гребешками серовато‑желтого цвета. Пораженный ноготь отслаивается или принимает вид когтя, приподнятого над ложем в результате подногтевого гиперкератоза.
Эритродермия псориатическая чаще возникает в результате обострения уже существующего обыкновенного или экссудативного псориаза под влиянием различных раздражающих факторов. При этом поражен весь или почти весь кожный покров.
Кожа становится инфильтрированной, ярко‑красной, покрыта большим количеством крупных и мелких сухих белых чешуек, которые осыпаются даже при снятии одежды. Беспокоят зуд, жжение различной интенсивности, чувство стягивания кожи. Эритродермия, особенно на начальных этапах, нарушает общее состояние больного: температура тела повышается до 38–39°С, увеличиваются лимфатические узлы (в первую очередь паховые и бедренные). При длительном существовании подобного состояния могут выпадать волосы и ногти.
Псориаз пустулезный является проявлением крайней степени выраженности экссудативной формы и сопровождается появлением поверхностных мелкопустулезных элементов. Выделяют псориаз пустулезный Цумбуша, который имеет тяжелое течение и поражает любые участки «кожи. Первичным элементом при этом является пузырек, который быстро трансформируется в пустулу, вскрывается и засыхает в корку. Впоследствии на этих местах могут появиться типичные псориатические высыпания. Пустулы могут появляться и на типичных псориатических бляшках, как правило, в результате воздействия раздражающих медикаментов. Псориаз пустулезный Барбера ограничивается ладонями и подошвами, где на гиперемированных инфильтрированных участках кожи появляются «внутриэпидермальные мелкие пустулы. Процесс отличается симметричностью и частым поражением ногтевых пластинок.
Псориаз артропатический – одна из тяжелых форм псориаза. Поражение суставов при псориазе может иметь различные формы: от легких артралгий без анатомических изменений в суставном аппарате до тяжелых, деформирующих поражений, завершающихся анкилозами. Псориатическая артропатия может протекать по типу олигоартрита или в виде полиартрита (вплоть до тяжелых деструктивных форм). Псориатический артрит чаще возникает параллельно с кожными высыпаниями или несколько позже, но может также задолго предшествовать кожным изменениям. Поражение обычно начинается с дистальных межфаланговых суставов кистей и стоп, постепенно в процесс вовлекаются средние и крупные сочленения, включая позвоночник, с развитием анкилозирующего спондилоартрита. К рентгенологическим признакам артропатического псориаза относятся остеопороз, равномерное сужение суставных щелей, очаги деструкции. Нередко процесс приводит к инвалидизации больного. Псориаз может начаться почти незаметно для больного с появления нескольких папул, которые затем постепенно увеличиваются в размерах и количестве. В других случаях сыпь появляется быстро и рассеивается по всему кожному покрову. У отдельных больных много лет могут существовать лишь «дежурные элементы» с излюбленной локализацией на разгибательных поверхностях локтевых и коленных суставов или волосистой части головы. Течение псориаза характеризуется сезонностью. Наиболее часто встречается «зимний тип» с обострениями в холодное время года; редко наблюдается летний» тип с обострениями летом. В настоящее время все чаще диагностируют так называемый смешанный тип, рецидивирующий в любое время года.
Диагноз основывается на клинических данных, существенную роль среди которых играют диагностические феномены (псориатическая триада). При атипичной клинической картине проводят гистологическое исследование кожи. Дифференциальный диагноз проводят с красным плоским лишаем, себорейной экземой, нейродермитом, розовым лишаем, папулезным сифилидом.
Лечение псориаза должно быть комплексным. Оно включает общую и местную терапию, физиотерапию, соблюдение режима и диеты. При назначении лечения необходимо учитывать стадию процесса, клиническую форму и тип псориаза. Общее лечение включает назначение седатнвных препаратов, антигистаминов (при выраженном зуде), диуретиков (при экссудативной разновидности псориаза), нестероидных противовоспалительных средств (при артропатическом псориазе), иммуномодуляторов и пирогенных препаратов (особенно при длительно протекающих рецидивах). Используют также витамины различных групп: А (в том числе ароматические ретиноиды), В12, В6, С, D, Е и др. Использование системной кортикостероидной терапии при псориазе целесообразно лишь при эритродермии, сопровождающейся лихорадкой, лимфаденопатией. Наиболее эффективно в подобных случаях внутривенное введение кортикостероидов непосредственно вслед за сеансом плазмафереза. Дозу кортикосгероидов подбирают индивидуально в зависимости от тяжести состояния больного. При тяжелых упорных формах заболевания эффективны цитостатики: метотрексат (по 25–50 мг внутрь или парентерально 1 раз в неделю), сандиммун (циклоспорин А: в лозах от 0,5 до 5 мг/кг в день в течение 3–12 мес).
Экстракорпоральные методы лечения (гемосорбция, плазмаферез) особенно эффективны при экссудативном псориазе. Широко применяются физиотерапевтические методы лечения: УФ‑облучение, парафиновые аппликации, ПУВА‑терапия, а также сочетание ее с ароматическими ретиноидами (реПУВА) и цитостатиками‑метотрексатом (меПУВА). При артропатическом псориазе используют бруфен, индометацин, внутрисуставное введение дипроспана. Местно назначают противовоспалительные (при прогрессировании процесса), кератолитические (в стационарной стадии) и редуцирующие (в регрессивной стадии) средства. Из противовоспалительных местных средств наиболее широко используются 1–2% салициловый крем или мазь, 1% серно‑салициловая мазь (при локализации поражения на коже волосистой части головы). Редуцирующие препараты начинают использовать с небольших концентраций (2–5% серно‑дегтярная мазь, 5% ихтиоловая, 5–10% нафталанная), постепенно увеличивая концентрацию действующего вещества. На всех стадиях заболевания возможно применение кортикостероидных кремов и мазей: фторокорт, флуцинар, лоринден А. дипросалик, деперзолон, синафлан, целестодерм V, випсогал. Применяется также дитрастик (парафиновые палочки, содержащие 1.5% или 3% дитранола, снижающего активность клеточного деления). Перспективным препаратом является кальципотриол (витамин D3), который модулирует пролиферацию и дифференцировку кератиноцитов через внутриклеточные рецепторы, специфические для витамина D3. Широко используется санаторно‑курортное лечение (сульфидные и радоновые источники). Необходимо учитывать, что в прогрессирующей стадии псориаза, а также при экссудативной или пустулезной его разновидностях нежелательно пребывание на курортах с серными источниками или на южных курортах. Необходимо диспансерное наблюдение за всеми больными псориазом. Существенное значение имеет правильный режим: продолжительность сна не менее 9–10 ч в сутки; активный двигательный режим; профилактика простудных заболеваний, охлаждений, проведение закаливающих процедур.
Первичный морфологический элемент псориаза — резко ограниченный, плоский, розово-красный или красный, слегка возвышающийся узелок.
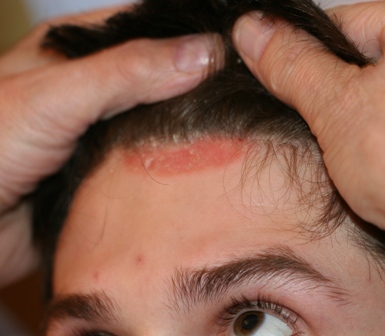
Узелки быстро покрываются серебристо-белыми пластинчатыми чешуйками. При поскабливании количество чешуй увеличивается и поверхность узелка приобретает сходство с каплей застывшего стеарина (феномен стеаринового пятна).
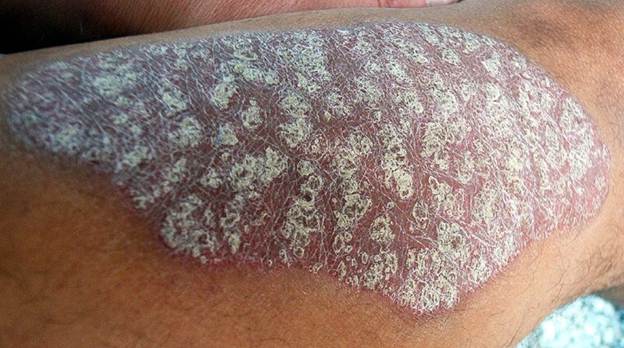
Если продолжать поскабливание и удалить все чешуйки, то обнаруживается тонкая полупрозрачная плёнка (феномен псориатической плёнки). При дальнейшем поскабливании на поверхности папулы проступают мельчайшие капельки крови (феномен точечного кровотечения или "кровяной росы"). Папулы склонны к увеличению и сливанию в бляшки. Вначале узелки размером не более булавочной головки, затем постепенно достигают величины капли, монеты и более.
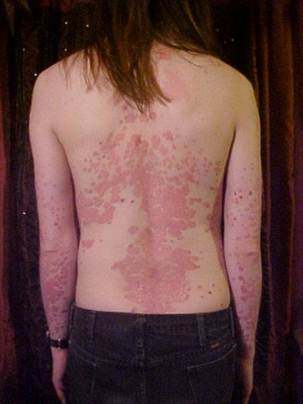
Высыпания могут возникать на любом участке кожного покрова, но преимущественно располагаются на разгибательных поверхностях конечностей, особенно локтевых и коленных суставах. Часто поражается волосистая часть головы, а также лицо. Высыпания обычно симметричны. Помимо обычной формы, отмечается пустулёзная разновидность (psoriasis pustulosa), при которой преимущественно на конечностях на фоне псориатических элементов возникают мелкие стерильные пустулы; процесс нередко сопровождается поражением суставов.
Клиническая картина поражения слизистой облочки рта зависит от формы заболевания. При обычном псориазе слизистая облочка поражается у 1-2% больных наиболее часто высыпания локализуются на щёках, губах, языке. Возникают овальной или неправильной формы слегка выстоящие над над окружающей слизистой оболочкой резко ограниченные узелки белесоватой или серовато-белой окраски с розовым ободком вокруг. На определённом этапе развития высыпания могут быть покрыты рыхлым беловато-серым налётом, который легко удалить шпателем. После удаления такого налёта обнажается ярко-красная поверхность с явлениями точечного или паренхиматозного кровотечения.
Если псориатическая бляшка появляется на дне полости рта, то очаг имеет неправильные очертания, его поверхность напоминает как бы налепленную плёнку. Вокруг такого очага всегда имеется воспалительный венчик. В редких случаях псориатические высыпания сопровождаются жжением. Высыпания во рту появляются во время обострения псориатического процесса на коже, однако исчезают высыпания на слизистой оболочке рта и на коже не всегда одновременно.
При пустулёзном псориазе слизистая оболочка рта вовлекается в процесс значительно чаще чем при обычной форме. Поражается преимущественно язык, при этом клинически изменения внешне неотличимы от географического глоссита. На спинке и латеральных поверхностях языка возникают сливающиеся между собой очаги кольцевидной формы с белыми, немного возвышающимися краями. Иногда в течение нескольких часов очаги могут разрастаться, покрыть всю поврехность языка. В центре таких очагов слизистая оболочка несколько истончена, сосочки языка атрофированы. Кроме этих изменений, у больных пустулёзным псориазом на слизистой оболочке щёк, на дёснах могут появляться отдельные гладкие, красные очаги с несколько возвышающимися серовато-белыми краями, которые отличаются друг от друга размерами и очертаниями, причём очертания и размеры этих очагов варьируют в течение дня.
В развитии псориаза различают три стадии.
Первая стадия — прогрессирующая — характеризуется как появлением папул на коже, так и увеличением размеров уже существующих элементов. В остром периоде псориаза возможно образование псориатических папул на месте даже незначительной травмы кожи — так называемая изоморфная реакция (симптом Кёбнера). Иногда, особенно при неправильном лечении может развиться диффузное поражение всего кожного покрова (псориатическая эритродермия).
Вторая стадия стационарная, при которой высыпание новых элементов прекращается, но размеры имеющихся папул и бляшек не изменяются.
Третья стадия — регрессивная, характеризуется постепенным исчезновением высыпаний.
Нередко у больных псориазом поражены ногти: на них появляются точечные вдавления ("симптом напёрстка") или ногти утолщаются, становятся неровными, тусклыми.
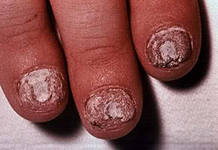
Неприятные ощущения у большинства больных отсутствуют или высыпания сопровождаются незначительным зудом.
При псориазе могут поражаться суставы (артропатический псориаз>), преимущественно межфаланговые кистей и стоп, реже — крупные суставы. Вначале больные жалуются лишь на болевые ощущения, затем отмечают припухание суставов и ограничение их подвижности как результат инфильтрации и уплотнения околосуставных тканей (параартрит). Воспалительные явления в суставах при рецидивах кожных высыпаний часто усиливаются, а при ремиссиях несколько ослабевают. В дальнейшем они могут приобрести стойкий характер и привести к анкилозу и деформации суставов.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете. 8239 —  | 7204 —
| 7204 —  или читать все.
или читать все.
91.146.8.87 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
1. Для псориаза характерно:
*а) мономорфность высыпаний
б) биопсирующий зуд
в) кирпично-красный цвет элементов
г) наличие пузырей по краю элементов
*д) образование серебристо-белых чешуек на элементах
2. Предпочтительная локализация высыпаний при вульгарном псориазе:
*а) разгибательные поверхности конечностей
б) ладони и подошвы
г) сгибательные поверхности конечностей
3. Первичные элементы при псориазе:
4. Для псориаза патогномоничны симптомы:
*б) терминальной пленки
*в) стеаринового пятна
г) яблочного желе
5. Для псориаза патогномоничны симптомы:
б) повышенной кровоточивости
*в) точечного кровотечения
6. Для прогрессирующей стадии псориаза характерно все, кроме:
а) появления свежих ярко-красных папул
б) изоморфной реакции Кебнера
в) положительной псориатической триады
*г) чешуек покрывающих всю поверхность naпулы
*д) наличие псевдоатрофического воротничка Воронова вокруг очагов
7. В стационарную стадию псориаза выявляется:
*а) шелушение всей поверхности папул
б) псевдоатрофический ободок Воронова вокруг очагов
*в) прекращение периферического роста очагов
г) положительная изоморфная реакция Кебнера
*д) свежие высыпания отсутствуют
8. Для регрессирующей стадии псориаза характерно:
*а) разрешение элементов из центра
б) положительная изоморфная реакция Кебнера
в) биопсирующий зуд
*г) псевдоатрофический ободок Воронова вокруг очагов
д) появление свежих элементов
9. Для псориаза волосистой части головы не характерно:
*б) выпадение волос
в) бляшки покрыты толстыми, трудно отделяемыми чешуйками
д) шелушение серебристо-белыми чешуйками
10. Для наружной терапии прогрессирующей стадии вульгарного псориаза назначите:
*а) 1—2 % салициловую мазь
б) 5 % серно-дегтярную мазь
в) 5 % салициловую мазь
г) 10 % ихтиоловую мазь
д) наружное лечение не показано
11. Для лечения прогрессирующей стадии псориаза применяется все перечисленное, кроме:
а) кремов с глюкокортикостероидами
б) седативных препаратов
в) витаминов группы В
12. Триада Ауспитца включает в себя следующие феномены:
*а) стеаринового пятна
*б) терминальной пленки
*в) точечного кровотечения
д) масляного пятна
13. При псориазе поражаются:
а) потовые железы
14. Феномен Кебнера выявляется в следующих стадиях псориаза:
д) во всех стадиях
15. К атипичным формам псориаза относятся:
*г) ладоней и подошв
16. Виды пустулезного псориаза:
17. При лечении псориаза не используют:
а) седативные препараты
18. При красном плоском лишае типична локализация сыпи:
*а) на коже предплечий и голеней
б) на ладонях и подошвах
*г) на половых органах
*д) на слизистых оболочках
19. При красном плоском лишае поражаются:
*б) слизистые оболочки
*г) кожные покровы
д) сальные железы
20. Для первичного элемента при красном плоском лишае характерно:
*а) восковидный блеск
*б) пупкообразное вдавление в центре элемента
г) симптом облатки
д) феномен скрытого шелушения
21. Первичный элемент при красном плоском лишае:
22. Для розового лишая характерно появление:
*г) материнской бляшки по типу медальона
д) пятен лилового цвета
23. Для местного лечения розового лишая примените:
а) ванны с морской солью
б) мази с анестетиками
*в) мази с кортикостероидами
г) мазь с дегтем
1-а,д; 2-а; 3-в; 4-б,в; 5-а,в,г; 6-г,д; 7-а,в,д; 8-а,г; 9-б,г; 10-а; 11-г; 12-а,б,в; 13-б,г; 14-а,; 15-б,г; 16-б,г; 17-д; 18-а,г,д; 19-б,г;20-а,б,в;21-в; 22-г; 23-в.
Зудящие дерматозы
1. Зуд кожи не характерен при следующих заболеваниях:
а) сахарный диабет
в) хроническая почечная недостаточность
г) цирроз печени
*д) сердечно-сосудистая недостаточность
2. При кожном зуде для уточнения диагноза не назначают следующие лабораторные исследования:
а) глюкозы крови
б) биохимический анализ крови
в) УЗИ внутренних органов
г) кала на яйца глист
*д) спинномозговой жидкости
3. При кожном зуде не характерно наличие:
а) полированных ногтей
4. При лечении атопического дерматита не назначают:
а) гипоаллергенную диету
д) препараты кальция
5. Наиболее вероятный возраст возникновения атопического дерматита:
6. К клиническим формам атопического дерматита не относят:
7. Больному атопическим дерматитом не назначают:
а) санаторно-курортное лечение
б) кисломолочные продукты
в) седативные препараты
г) прием препаратов кальция
*д) диету, богатую фруктами, ягодами, овощами
8. В патогенезе атопического дерматита не играет роль:
а) блокада В-адренергических рецепторов
б) аллергия к микробным антигенам
в) аллергия к пищевым аллергенам
*г) врожденный дефицит ингибитора С-3 фактора комплемента
д) снижение количества Т-лимфоцитов
9. Диагноз атопического дерматита подтверждается:
а) гистологическим исследованием пораженного участка кожи
б) определением уровня содержания IgE в крови
в) определением количества Т-лимфоцитов
г) скарификационными пробами на пищевые аллергены
*д) достаточно клинических данных
10. Основные диагностические критерии атопического дерматита:
*б) начало в детском возрасте
в) красный дермографизм
г) склонность к кожным инфекциям
*д) семейная или индивидуальная атопия в анамнезе (бронхиальная астма, крапивница)
11. Аллергены, играющие роль в развитии атопического дерматита:
*г) пищевые аллергены
д) все перечисленные
12. Типичная локализация высыпаний при атопическом дерматите:
*а) в детском возрасте — поражение разгибательных участков конечностей, туловища, лица
б) у взрослых — поражение разгибательных участков конечностей, туловища, лица
в) в детском возрасте — лихенификация на сгибательных участках конечностей
*г) у взрослых — лихенификация на сгибательных участках конечностей
д) распространенная сыпь без четкой локализации
13. Белый дермографизм наиболее характерен при следующих заболеваниях:
б) аллергическом дерматите
в*) атопическом дерматите
г) истинной экземе
14. Признаки атопического лица:
а) симптом «медовых сот»
*б) линии Дени, складки Моргана
г) врожденные дисплазии
д) признак Пинкуса
15. Первичный элемент при ограниченном нейродермите:
16. Для очага поражения при нейродермите характерно наличие зон:
*а) центральной лихенификации
*б) зоны лихеноидных папулезных высыпаний
в) зоны застойной гиперемии
г) периферического валика
*д) дисхромической зоны
17. Для местного лечения ограниченного нейродермита применяются мази, содержащие:
*б) деготь, нафталан, АСД
г) противогрибковые препараты
18. При детской почесухе Вы посоветуете:
*а) употребление для кормления больного ребенка разбавленного грудного молока
*б) раннее включение в рацион кисломолочных продуктов
в) диету, богатую ягодами и фруктами
г) раннее введение прикорма
д) прием глюкокортикоидов внутрь
19. Для детской почесухи не характерно:
а) сильный зуд с невротическими расстройствами
б) серозные корки, экскориации
*в) поражение ладоней и подошв
г) поражение разгибательных поверхностей конечностей
*д) температурная реакция
20. Для узловатой почесухи характерно:
а) поражение лица
*б) увеличенные плотные лимфатические узлы
в) пузыри с серозным содержимым
*г) узелки и узлы с гладкой или бородавчатой поверхностью
*д) поражение нижних конечностей
21. Первичный элемент при острой крапивнице:
22. Препарат, оказывающий наиболее выраженный эффект при отеке Квинке:
в) тиосульфат натрия
*д) преднизолон парентерально
23. Для острой крапивницы характерно:
б) белый дермографизм
в) лихенификация в области локтевых сгибов
д) геморрагические пятна темно-красного цвета
1-д; 2-д; 3-б,д; 4-б; 5-а; 6-в,г; 7-д; 8-г; 9-д; 10-а,б,д; 11-г; 12-а,г; 13-в; 14-б,в; 15-б; 16-а,б,д; 17-а,б; 18-а,б; 19-в,д; 20-б,г,д; 21-б;22-д; 23-а,г.
Последнее изменение этой страницы: 2017-05-05; Просмотров: 297; Нарушение авторского права страницы