Появление на теле красных пятен – повод для беспокойства о состоянии своего здоровья. Несмотря на то, что причиной их возникновения может быть совершенно безобидный фактор (укус насекомого или ожог крапивой), часто они являются признаком какой-либо болезни. Определить это можно по внешнему виду сыпи, времени ее возникновения и сопутствующим симптомам.
Чтобы от нее избавиться требуется устранить болезнь, которая привела стала причинной возникновения этого симптома. Поэтому при появлении любых высыпаний рекомендуется обратиться к своему участковому доктору, а при тяжелом состоянии пациента – в приемный покой стационарной больницы.
Содержание
- 1 Причины красных пятен на теле
- 2 Красные пятна из-за аллергии
- 3 Другие причины красных пятен на теле
- 4 Частые вопросы
- 5 Инфекционные заболевания
- 6 Сыпь при кори
- 7 Диагностика краснухи
- 8 Ветряная оспа
- 9 Экзантема при скарлатине
- 10 Высыпания при розеоле
- 11 Инфекционный мононуклеоз
- 12 Аллергия, диатез, крапивница
- 13 Узловатая эритема
- 14 Проявление потницы
- 15 Лишай и его разновидность — экзема
- 16 Псориатические высыпания
- 17 Другие причины красных пятен на теле ребенка
- 18 Симптомы и возможные причины появления красных пятен у детей (фото с пояснениями)
- 19 Что делать, если пятна чешутся и шелушатся?
- 20 К какому врачу обратиться?
Причины красных пятен на теле
Существует огромное количество причин, из-за которых может появиться сыпь по телу. Для удобства, их можно разделить на следующие группы:
| Группа причин | Типичные представители | У кого возникают чаще? |
| На патологические — красные пятна возникают из-за внешнего фактора, без наличия болезни |
|
В летнее время, у людей, находившихся в лесопарковых зонах, дачах, после похода в лес и т.д.
Красные пятна возникают сразу после контакта с вредным фактором, поэтому определение причины труда не составляет.
- Аллергический дерматит;
- Крапивница;
- Экзема;
- Лекарственная сыпь.
Аллергией может страдать каждый человек – при наличии соответствующего аллергена (вещества, вызывающего развитие характерных реакций).
Это может быть что угодно: пыль, перхоть, лакокрасочные материалы и т.д. Важно не забывать, что аллергия на лекарства – также очень частое явление.
- Пиодермия;
- Синдром ошпаренной кожи;
- Фурункулез;
- Грибковые инфекции (лишай, дерматофитии);
- Рожистая инфекция.
- Ветряная оспа;
- Ревматизм;
- Корь;
- Скарлатина;
- Краснуха;
- Инфекционный эндокардит;
- ВИЧ.
- Идиопатическая тромбоцитопеническая пурпура
- Энтеровирусы
- Геморрагический васкулит Шенляйна-Геноха
Наиболее частой причиной возникновения пятен на теле красного цвета является аллергия. Как правило, их опознать достаточно легко – для этого следует выявить провоцирующий фактор (аллерген) и найти характерные признаки сыпи.
Красные пятна из-за аллергии
В первую очередь следует отметить – аллергия сразу не развивается. Если вы впервые в жизни встретились со своим аллергеном (специфической промышленной пылью, определенным лекарством, пыльцой какого-либо растения и т.д.), то это никак не отразится на вашем самочувствии. Контакт запускает в организме цепочку реакций, которая заканчивается только через 10-14 дней. Именно с этого времени у вас возникает аллергия.
После того, как прошли указанные 1,5-2 недели, любое тесное взаимодействие с аллергеном, может у вас вызвать патологичные реакции – в том числе, появление пятен по телу. В настоящее время, известно три аллергические болезни, которые проявляются этим симптомом:
- Крапивница;
- Дерматит атопического характера;
- Экзема.
Их проявления несколько отличаются между собой, но красные пятна от аллергии всегда имеют общие черты:
- Пятна на теле появляются после повторного контакта с аллергеном;
- Они сопровождаются зудом, который усиливается при контакте с аллергеном. Если больного изолировать от раздражающего вещества, зуд несколько ослабевает, но не проходит сразу;
- Отсутствие других симптомов – общее состояние больного при аллергических болезнях не должно страдать. Температура остается в пределах нормы, аппетит сохраняется, а слабость отсутствует;
- Если тело покрылось красными пятнами, и они прошли после адекватной терапии (или самостоятельно), то они возникнут снова при повторном взаимодействии с аллергеном. Именно поэтому основной метод лечения аллергии – устранить раздражающее вещество из жизни больного.
Чтобы точно определить аллергическую болезнь, необходимо обратить пристальное внимание на внешний вид сыпи и пронаблюдать, сколько она сохраняется на теле. Перечисленных признаков будет вполне достаточно для первичной диагностики.
Сыпь при крапивнице
Эта форма часто приводит к появлению красных пятен на теле у ребенка. У взрослых она встречается значительно реже. Отличительная особенность крапивницы заключается в ее благоприятном течении – как правило, заболевание быстро начинается и быстро проходит (в течение 1-2-х суток). Только в единичных случаях, она принимает затяжной характер и может сохраняться в течение месяцев и даже лет.
Помимо этого, сыпь при крапивнице имеет следующие особенности:
- Высыпания могут быть различных размеров и формы, но преимущественно появляются большие красные пятна, похожие на укусы мошек;
- Несмотря на то, что болезнь продолжается несколько суток, сыпь постоянно меняет свое местоположение. Пятна исчезают в течение нескольких часов, однако новые элементы появляются вновь и вновь;
- Высыпания несколько возвышаются над кожей и интенсивно чешутся.
Благодаря таким характерным признакам, определить эту болезнь не составляет труда. Даже без специальной терапии, крапивница проходит в течение несколько суток, если исключить контакт с аллергеном. Однако это не значит, что стоит пренебрегать посещением специалиста – пусть доктор осмотрит вашу кожу и поставит свой диагноз. Это позволит исключить ошибку и возможные неблагоприятные последствия.
Красные пятна при атопическом дерматите
 Для атопического дерматита характерно появление красных пятен на теле, которые чешутся в течение продолжительного времени (до нескольких недель или месяцев). Как правило, их не много и формируются они только на ограниченном участке (в области груди, на шее, на ягодицах и т.д.).
Для атопического дерматита характерно появление красных пятен на теле, которые чешутся в течение продолжительного времени (до нескольких недель или месяцев). Как правило, их не много и формируются они только на ограниченном участке (в области груди, на шее, на ягодицах и т.д.).
Кожа при этом также претерпевает изменения, которые несколько отличаются, в зависимости от возраста больного. У детей младше 10-13 лет пораженные участки начинают «мокнуть», так как через истонченные стенки сосуда просачивается плазма. Кожа взрослых пациентов «нагрубает», могут появиться небольшие трещины, кожный рисунок очень четко проявляется разнонаправленными линиями.
Существует еще одна особенность, которая позволяет отличить атопический дерматит – при надавливании на красные пятна они становятся белыми. Это явление возникает из-за неправильной работы мелких сосудов кожи.
Аллергическая экзема
Определить экзему сложнее всего, так как эта аллергическая болезнь проходит несколько стадий, которые значительно отличаются по внешним проявлениям. Сначала, возникают красные пятна по телу, которые чешутся в течение долгого времени. Как правило, при устранении контакта с аллергеном зуд не исчезает. Через определенное время (от нескольких дней до 3-4 недель) они начинают мокнуть и незначительно кровить. Последняя стадия формирования экземы – формирование шелушащихся пятен на теле и корочки.
Как отличить экзему от других болезней? Для первичной диагностики доктора используют следующие признаки:
- Пятна на теле появляются в симметричных местах с двух сторон (на правом и левом плече, ягодице и т.д.);
- Их появление может быть спровоцировано не только контактом с аллергеном, но и стрессом, перенапряжением, другой острой болезнью (ОРЗ, гриппом, кишечной инфекцией и другими);
- Красные пятна исчезают или уменьшаются после успокаивающей физиотерапии (массажа, приема минеральных ванн, иглотерапии и т.д.) и противотревожных препаратов (анксиолитиков);
- Вокруг красного пятна часто нарушается чувствительность (возрастает/уменьшается). Обычные прикосновения могут вызвать неадекватную реакцию – сильную боль или отсутствие ощущений. Это связано с повреждением нервных окончаний.
Необходимо отметить, что даже при современном уровне медицины, аллергическая экзема плохо поддается терапии. Поэтому у больных возможны повторные обострения болезни или постоянное наличие высыпаний, которые зудят, шелушатся или даже болят (при длительном течение болезни и формировании плотной корочки).
Как выявить аллерген
Так как аллергическая реакция может возникнуть на любое вещество, обнаружить его и устранить бывает достаточно трудно. В первую очередь следует проанализировать: когда у вас пошли красные пятна, изменилось ли что-то в вашем привычном укладе, появились ли новые вещи или животные?
Следующим этапом является лабораторное обследование – проведение накожных аллергических проб. Принцип их достаточно прост – на открытый участок кожи капают растворы самых «популярных» аллергенов: домашней и промышленной пыли, пыльцы, шерсти, перхоти и т.д. Если у пациента есть на одно из этих веществ (или несколько) реакция, в виде покраснения, зуда или небольшого отека – проба считается положительной.
Как правило, этих действий достаточно, чтобы выявить аллерген. Если все тесты оказались отрицательными – доктора могут увеличить количество веществ для проверки. При неэффективности диагностики, следует определить – действительно ли высыпания возникли из-за аллергии? Для этого, изучают количество в крови антител, которые отвечают за развитие аллергических реакций (IgЕ).
Лечение красных пятен от аллергии
Для того, чтобы избавиться от шелушащихся пятен на теле, необходимо исключить контакт с аллергеном и провести адекватную терапию.
Для лечения перечисленных аллергических болезней, в настоящее время, применяют несколько групп препаратов:
| Группа препаратов | Принцип действия | Типичные представители |
| Блокаторы рецепторов гистамина |
Рецепторы к гистамину можно условно назвать «рецепторами аллергии». Именно они отвечают за развитие большинства воспалительных реакций, которые возникают под действием аллергенов.
Заблокировав их, можно уменьшить/остановить аллергическую реакцию.
- Супрастин;
- Димедрол;
- Клемастин;
- Хлоропирамин.
Это сильнодействующие лекарства, которые останавливают любые воспалительные реакции.
Так как гормоны наносят на кожу в форме мази или крема, а не принимают внутрь, побочные реакции от ГКСов возникают крайне редко.
- Тридерм;
- Белодерм;
- Акридерм.
Проведенные исследования доказали, что лекарства на основе серебра уменьшают симптомы аллергических реакций, за счет связывания микрочастиц аллергена на коже.
Применяются в форме крема или мази.
- Аргосульфан;
- Сульфатиазол серебра;
- Дермазин;
- Сульфаргин.
Это современные высокоэффективные лекарства для борьбы с высыпаниями и любыми другими симптомами аллергии. Они работают, как блокаторы всех воспалительных веществ на определенном участке кожи.
Для лечения аллергических болезней их используют исключительно в форме мази/крема.
- Элидел (Пимекролимус);
- Протопик (Такролимус).
Самая дорогостоящая группа лекарств – средняя цена за тюбик колеблется от 700 руб до 2000 руб (в зависимости от региона и поставщика).
Современные средства гигиены для проблемной кожи. Несмотря на то, что эта группа препаратов не являются лекарствами, использовать их необходимо.
Эмолиенты уменьшают сухость кожи, восстанавливают в ней циркуляцию крови и улучшают состояние эпидермиса.
Комбинация этих препаратов подбирается для каждого пациента индивидуально доктором. Как правило, для лечения крапивницы достаточно короткого курса одного из гистаминоблокаторов (оптимально – нового поколения). При атопическом дерматите или экземе могут применяться все группы препаратов, в зависимости от состояния кожи и активности аллергических реакций.
Другие причины красных пятен на теле
Уже упоминалось, что аллергия является самой частой, но далеко не единственной причиной появления сыпи. К ее возникновению могут привести десятки других факторов, которые описаны выше. Как их отличить друг от друга?
В этом могут помочь другие симптомы, в том числе, общее самочувствие пациента и состояние пораженной кожи:
- Инфекционные болезни организма — при этих состояния часто наблюдаются не только пятна по телу, но и температура, слабость, потеря/снижение аппетита. Также присоединяются дополнительные симптомы, характерные для определенной патологии (при эндокардите – боль в области сердца, одышка; ревматизм сопровождается суставными болями и т.д.);
- Инфекции кожи – помимо высыпаний, при этих болезнях всегда появляются дополнительные изменения со стороны кожи. Важно обратить внимание на наличие гнойничков в пораженной области, отека, увеличения местной температуры (кожа горячая на ощупь), на появление бляшек или крупных роговых чешуек;
- Аутоиммунные заболевания – при этих патологиях страдает весь организм, но не из-за инфекции. Поэтому признаков интоксикации (повышения температуры выше 38 о С, головной боли, потери аппетита) у больных, как правило, нет. Зато можно отметить более специфические симптомы (плохая свертываемость крови; боль в области сердца, печени и других органов; изменение мочи и т.д.).
При наличии сыпи на теле, в сочетание с любым из вышеперечисленных симптомов, следует обратиться к доктору, который проведет осмотр, назначит необходимую диагностику и адекватное лечение.
Появление сыпи на теле – это очень неоднозначный симптом. Красные пятна возникают от укусов, аллергии, ревматизма, эндокардита и нескольких десятков других причин. Выяснить ее и вылечить – задача доктора, поэтому не стоит медлить с обращением в больницу. Не редки случаи, когда под маской безобидных высыпаний может скрываться тяжелая инфекция или аутоиммунная болезнь.
Частые вопросы
В данном случае, речь идет об особой форме крапивницы (геморрагической). Следует обязательно поставить лечащего доктора в известность о таком течении болезни и соблюдать его рекомендации. Если пузырьки с содержимым вскрываются – их необходимо обрабатывать раствором 0,005% Хлоргексидина. Это поможет предотвратить развитие местных гнойничковых осложнений.
Дело в том, что при экземе нарушается работа нервных окончаний в коже и сосудах. Поэтому любое значительное влияние на нервную систему может спровоцировать обострение и появление сыпи.
Да, но как правило не выше 38 о С.
Срочно обратиться за медицинской помощью – вызвать скорую или посетить приемный покой любого стационара (желательно – педиатрического). Не следует бояться ложного обращения – доктора в любом случае осмотрят пациента и проведут первичную диагностику. Следует опасаться специфических детских инфекций – кори, скарлатины или краснухи.
Такая форма пятен очень характерна для ревматизма и инфекционного эндокардита. Следует немедленно обратиться к доктору, так как несвоевременное лечение увеличивает риск развития пороков сердца.
Здоровье ребенка в любом возрасте вызывает у родителей массу опасений. Даже незначительный насморк или кашель становится поводом для визита к участковому педиатру. Что уж говорить о ситуации, когда ребенок покрылся красными пятнами. Волдыри, пузырьки, прыщи — любые внезапно появившиеся на теле малыша пятна говорят о том, что ему должна быть оказана срочная медицинская помощь.
Инфекционные заболевания
Неокрепший организм ребенка постоянно подвержен атаке вредных микроорганизмов, среди которых — вирусы, бактерии и грибки. Новорожденному младенцу, как правило, передается иммунитет матери ко всякого рода инфекционным заболеваниям. Но бывают ситуации, когда ребенок рождается с ослабленным иммунитетом, что способствует его восприимчивости к инфекционным недугам. В дальнейшей жизни малыш контактирует с большим количеством людей, что также может стать причиной инфицирования заболеваниями, которые передаются воздушно-капельным или бытовым путем.
К наиболее распространенным инфекциям, которые часто называют детскими, относятся корь, краснуха, розеола, скарлатина, ветряная оспа (или ветрянка) и инфекционный мононуклеоз. Объединяет их общий симптом — красные высыпания на теле ребенка.
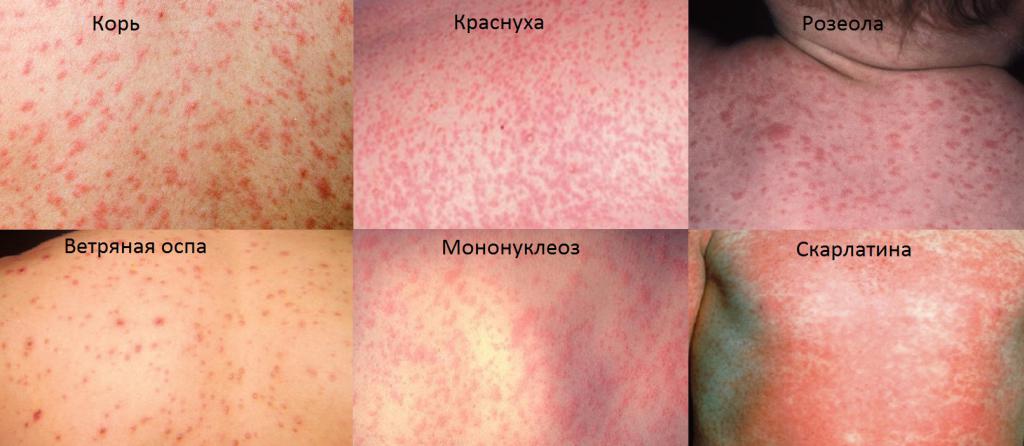
Сыпь при кори
Корь — инфекционное заболевание, характеризующееся наибольшей заразностью среди остальных известных недугов такого типа. Передается болезнь воздушно-капельным путем и имеет инкубационный период 1-2 недели.
Для кори характерно:
- повышение температуры тела до 38 °С и более;
- слабость, вялость;
- кашель;
- насморк;
- конъюнктивит (воспалительный процесс на слизистой глаза);
- сыпь на внутренней стороне щек;
- высыпания по всему телу.
При кори пятна на теле сухие, красного цвета, имеют неправильную форму. Через несколько дней болезни меняют цвет на коричневый и сливаются между собой. Особенностью заболевания является то, что начинается оно не с сыпи, а с гипертермии, кашля и насморка. Родители замечают, что ребенок покрылся красными пятнами по всему телу, лишь на 4-5-й день болезни. Все симптомы исчезают, и кожа полностью очищается через 2 недели.
Лечение при кори симптоматическое, так как специального препарата, направленного на борьбу непосредственно с ее возбудителем, пока нет. Важным является соблюдение питьевого режима во избежание обезвоживания. Для снятия воспаления глаз применяют глазные капли, травяные отвары. При высокой температуре не обойтись без жаропонижающих средств.
Диагностика краснухи
Краснуха — острая вирусная инфекция, передающаяся воздушно-капельным и бытовым путем. Инкубационный период может длиться до 25 дней.
- субфебрильная температура тела (в пределах 37,5 °С);
- незначительный насморк;
- вялость;
- увеличение и болезненность лимфатических узлов;
- головная боль;
- красная точечная сыпь, не склонная к образованию значительных областей покраснения.
После того как ребенок покрылся мелкими красными пятнами, кожа полностью очистится через 3-4 дня.
Специфического лекарственного средства против краснухи, как и в случае с корью, на данный момент не существует, поэтому устраняются симптомы заболевания. Применяют жаропонижающие, противоаллергические, иммуностимулирующие и общие противовирусные препараты.
Единственной профилактикой кори и краснухи является вакцинация.
Ветряная оспа
Ветряная оспа (ветрянка) — заболевание, вызываемое вирусом герпеса, который проникает в верхние дыхательные пути в результате общения с больным человеком. Инкубационный период составляет 2-3 недели.
- высыпания в виде пузырьков по всему телу, возникают поэтапно на разных участках кожных покровов;
- высокая температура тела;
- может сопровождаться головной болью.
При ветрянке окружающие отмечают, что ребенок чешется и покрывается красными пятнами.
Для лечения ветрянки широко применяют такие препараты, как "Ацикловир", "Алпизарин". Профилактика заключается в вакцинации и своевременной изоляции заболевшего ребенка.
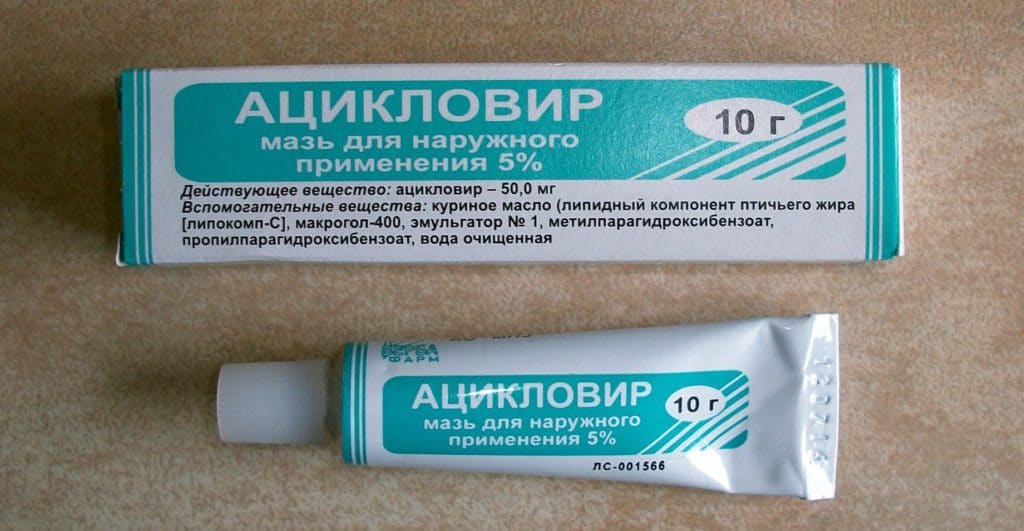
Экзантема при скарлатине
Если ребенок покрылся красными пятнами по всему телу, еще одной причиной этому может быть скарлатина. Это бактериальная инфекция, передающаяся бытовым и воздушно-капельным путем и получившая свое название за характерный симптом — ярко-красную сыпь.
Как распознать скарлатину:
- высыпания красного цвета, образующие большие области покраснения по всему телу;
- ангина;
- тошнота;
- увеличение лимфатических узлов на шее;
- высокая температура тела;
- отсутствие сыпи в области носогубного треугольника, его бледность;
- шелушение кожи по мере исчезновения сыпи.
Поскольку скарлатина является бактериальной инфекцией, для ее лечения назначаются антибиотики ("Амокзициллин", "Эритромицин" и другие). Также необходимо соблюдение постельного режима, применение иммуномодулирующих препаратов, витаминов, средств для восстановления микрофлоры кишечника, жаропонижающих препаратов.
Для сокращения вероятности заболеваемости скарлатиной рекомендуется соблюдать личную гигиену и избегать большого скопления людей, особенно в период эпидемий.
Высыпания при розеоле
Розеола — это не самостоятельное заболевание, а реакция организма на инфицирование вирусом герпеса 6-го типа. Дети наиболее подвержены этому заболеванию в возрасте от 6 месяцев до 2 лет. Заразиться можно воздушно-капельным или бытовым путем. При контакте с кожей, покрытой высыпаниями, герпес 6-го типа не передается.
- повышение температуры тела до 38-39 °С;
- незначительный насморк и заложенность носа;
- холодные руки и ноги на фоне общей гипертермии;
- бледность кожных покровов;
- возможны фебрильные судороги;
- темно-розовая сыпь, которая представляет собой пятна диаметром до 5 мм, слегка выпуклые над поверхностью кожи, с бледной окантовкой.
Противовирусные препараты для лечения розеолы не применяются. Основными средствами для облегчения состояния малыша являются жаропонижающие средства, питьевой режим, регулярное проветривание и влажная уборка.
Для профилактики заболевания важно укреплять иммунитет ребенка, как можно дольше поддерживать грудное вскармливание, обеспечить ребенку здоровый сон и правильное питание, соответствующее возрасту.
Инфекционный мононуклеоз
Мононуклеоз — заболевание, вызванное вирусом герпеса 4-го типа, или Эпштейна — Барр. Ребенок может заболеть мононуклеозом контактно-бытовым способом, преимущественно через слюну. Сыпь наблюдается у 25 % заболевших — при осмотре отмечают, что лицо ребенка покрылось красными пятнами. Затем сыпь распространяется на все тело.
- признаки фарингита и тонзиллита;
- увеличение лимфатических узлов;
- сыпь в виде уплотненных розовых или темно-красных пятен;
- увеличение внутренних органов (селезенки, реже — печени).
Лечение при вирусе симптоматическое. Применяют анальгетики для снятия болевого синдрома, обильное питье для выведения токсичных веществ из организма, антисептические препараты для лечения фарингита и тонзиллита. Антибиотики, противогерпетические и противовирусные средства применяют для лечения тяжелых форм заболевания и его осложнений.
Профилактика заключается в повышении иммунитета ребенка, ограничении контактов с больными, проведении дезинфекции в помещении, где находится заболевший. Вакцина от инфекционного мононуклеоза на данный момент не создана.
Аллергия, диатез, крапивница
Диатез — предрасположенность ребенка к аллергии. Причин диатеза и аллергических реакций у грудничков и детей старшего возраста много: вредные привычки матери во время беременности, токсикоз, присутствие аллергенов в повседневной жизни матери и малыша после рождения (бытовая пыль, шерсть домашних животных). Кроме того, иммунитет ребенка еще не полностью сформирован, что зачастую вызывает неправильный иммунный ответ на вещества, вполне безопасные для взрослого человека. Это и некоторые продукты питания (яйца, шоколад, цитрусовые), и средства гигиены (мыло, шампунь, крем и так далее).
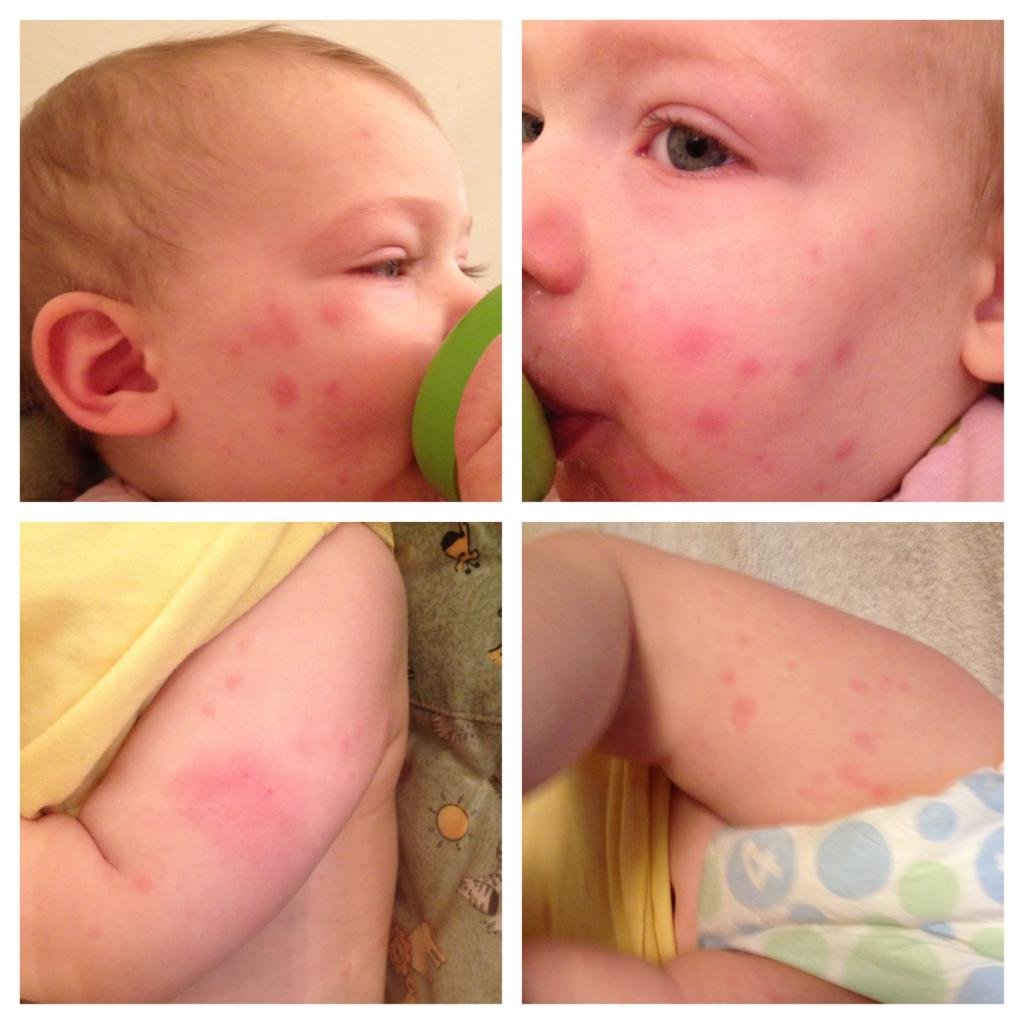
- покраснение щек;
- сыпь различного характера, которая может присутствовать как на всем теле, так и на отдельных его участках, например, может отмечаться, что руки ребенка покрылись красными пятнами;
- периодическое возникновения в местах покраснения корочек;
- опрелости, которые не проходят при соблюдении личной гигиены;
- при игнорировании первых признаков развивается нарушение обмена веществ, возможно уменьшение активности ребенка с последующей задержкой развития.
Для лечения детских аллергических реакций назначают сорбенты для скорейшего выведения из организма веществ, вызвавших аллергию, и антигистаминные средства для устранения неприятных симптомов.
Если ребенок резко покрылся красными пятнами, стоит предположить одну из разновидностей детской аллергии — крапивницу. Это внезапная аллергическая реакция, которая проявляется характерными пузырчатыми высыпаниями на коже младенца. Иногда этот симптом сопровождает повышение температуры, тошнота и рвота.
Для профилактики любой аллергии рекомендуется избегать добавления в рацион ребенка высокоаллергенных продуктов питания, для гигиенических процедур использовать только гипоаллергенные средства, предназначенные для детей. Если малыш находится на грудном вскармливании, особое внимание следует уделять рациону матери.
Узловатая эритема
Существует еще один недуг, имеющий аллергическую природу, для которого характерным симптомом являются кожные высыпания. Это узловатая эритема — воспалительный процесс в сосудах человека, которому предшествовали различные инфекционные заболевания.
Характерным проявлением заболевания является то, что ребенок покрылся красными пятнами, а точнее, плотными подкожными узелками, которые на поверхности кожного покрова выглядят как красные пятна диаметром не более 5 см.
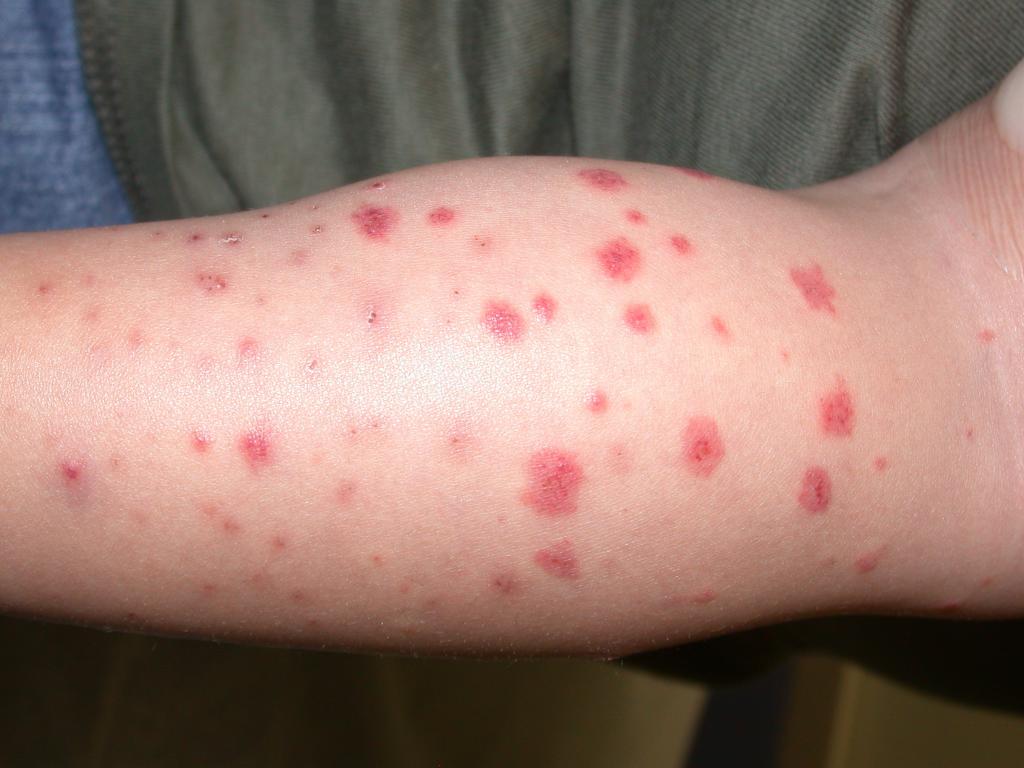
Лечение эритемы состоит из двух этапов — избавления от инфекции, ставшей причиной заболевания, и купирования симптомов непосредственно воспаления.
Для лечения инфекций применяют антибиотики, для снятия воспаления — противовоспалительные нестероидные средства, часто назначают физиотерапию.
Главной превентивной мерой является своевременное обращение к врачу для лечения инфекционных заболеваний, которые могут в дальнейшем спровоцировать узловатую эритему.
Проявление потницы
Если ребенок покрылся красными пятнами и чешется тело, можно заподозрить у него состояние, называющееся потницей. Это красная сыпь на теле малыша, наиболее характерная для новорожденных и детей первого года жизни. Возникает потница потому, что кожа грудничка значительно тоньше и ранимее, чем кожные покровы взрослого человека, к тому же у малышей недостаточно развита терморегуляция. Из-за этого при малейшем раздражении, нерегулярных гигиенических процедурах на коже ребенка могут появиться мелкие прыщики, иногда волдыри, которые исчезают после устранения раздражителя (пота, тесной одежды, ненатуральных тканей).
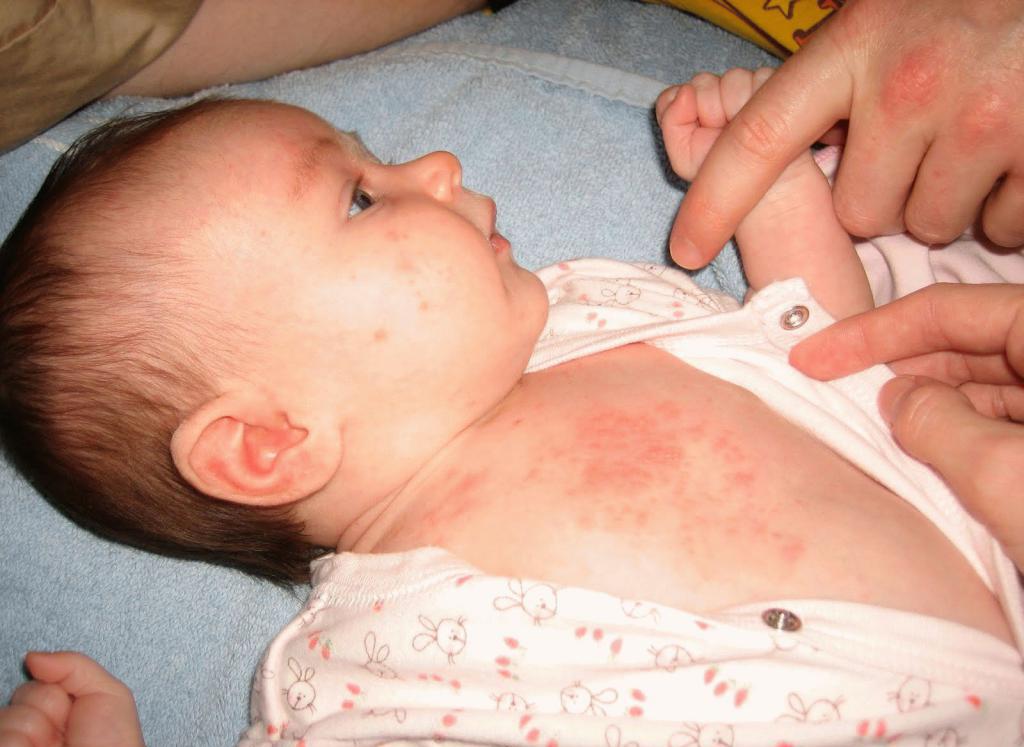
Если при потнице ребенок покрылся красными пятнами, что делать?
- Соблюдать правила гигиены.
- Одевать малыша соответственно погоде.
- Проветривать помещение, в котором находится ребенок.
- Избегать тугого пеленания.
- Надевать новорожденному одежду только из натуральных тканей.
- Использовать подгузники из дышащих материалов, что поможет предотвратить опрелости.
Лишай и его разновидность — экзема
Когда ребенок чешется и покрывается красными пятнами, вполне логично предположить у него лишай — заболевание, имеющее грибковую или вирусную природу. Заразиться им можно от животных (стригущий лишай), в результате повреждений кожного покрова или заболеваний внутренних органов (экзема), после инфицирования грибком (отрубевидный), как результат нарушений в работе иммунной системы (красный плоский лишай), вследствие поражения вирусами (розовый лишай).
В зависимости от вида недуга, он характеризуется различными типами высыпаний:
- розовый лишай отличается появлением мелких круглых розовых или красных пятен;
- для отрубевидного лишая характерны более темные красные или даже красно-коричневые высыпания;
- при стригущем лишае помимо красных пятен проявляется шелушение и зуд кожи;
- экзема характеризуется появлением красных пятен, корочек, шелушения, трещин, пузырьков;
- при красном плоском лишае образуются блестящие узелки красновато-фиолетового оттенка неправильной формы.
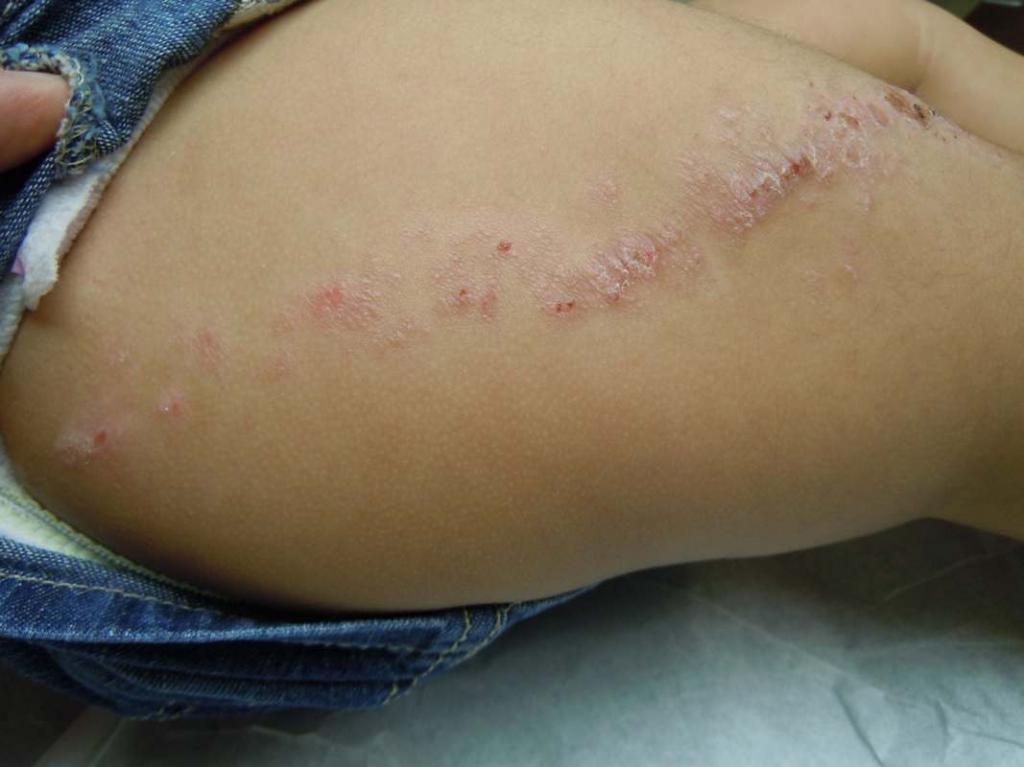
Несмотря на то что лечится лишай преимущественно в домашних условиях, без врачебной помощи не обойтись — только доктор сможет подтвердить диагноз и определить тип недуга. В зависимости от вида болезни для ее лечения применяют антигистаминные средства, кортикостероидные и противогрибковые препараты. Также рекомендуется отказаться от вредных привычек и придерживаться специальной диеты.
Для профилактики заболевания важно укрепление иммунитета и ограничение контактов малыша с уличными животными.
Псориатические высыпания
Псориаз — хроническая болезнь, носящая неинфекционный характер, причины возникновения которой на сегодняшний день изучены в малой степени. Заболевание незаразно, по одной из версий, по наследству передается не сам псориаз, а предрасположенность к нему.
- пятнообразные высыпания на коже;
- зуд кожных покровов;
- шелушение.
Чаще всего от этого недуга страдают молодые люди до 20 лет. Но встречается он и у детей. Поэтому, если ребенок покрылся красными пятнами, нельзя игнорировать вероятность возникновения именно этого поражения кожи.
К сожалению, сейчас медицина не в силах вылечить псориаз полностью. Для облегчения состояния и достижения состояния ремиссии применяют очищение крови, криотерапию, рекомендовано посещение солярия.
Для профилактики рецидивов важно укреплять иммунитет, избегать стрессовых ситуаций.
Другие причины красных пятен на теле ребенка
Помимо вышеописанных заболеваний причинами возникновения красных пятен на теле малышей могут стать и другие причины:
- Укусы насекомых. Характер и размер пятен зависит от того, какое насекомое укусило ребенка и от индивидуальной реакции его организма, в том числе наличия аллергических реакций.
- Расстройство нервной системы — иногда можно заметить, что ребенок, когда плачет, покрывается красными пятнами. При подобных симптомах следует исключить стрессовые ситуации в жизни ребенка, дома создать дружелюбную атмосферу, постараться выяснить причину нервного напряжения малыша.
- Пятна у новорожденных. У новорожденных детей, в основном у слабых и преждевременно рожденных, в первые дни после рождения на коже могут появляться красные пятнышки, которые проходят самостоятельно и рассматриваются как вариант нормы.
- Реакция на холод, или так называемая холодовая аллергия, — покраснение переохлажденного участка кожи, которое самостоятельно проходит через несколько часов, иногда симптом сохраняется до нескольких суток.
- Заболевания сердечно-сосудистой системы и крови. Эти причины высыпаний являются крайне серьезными и требуют безотлагательной консультации специалиста.
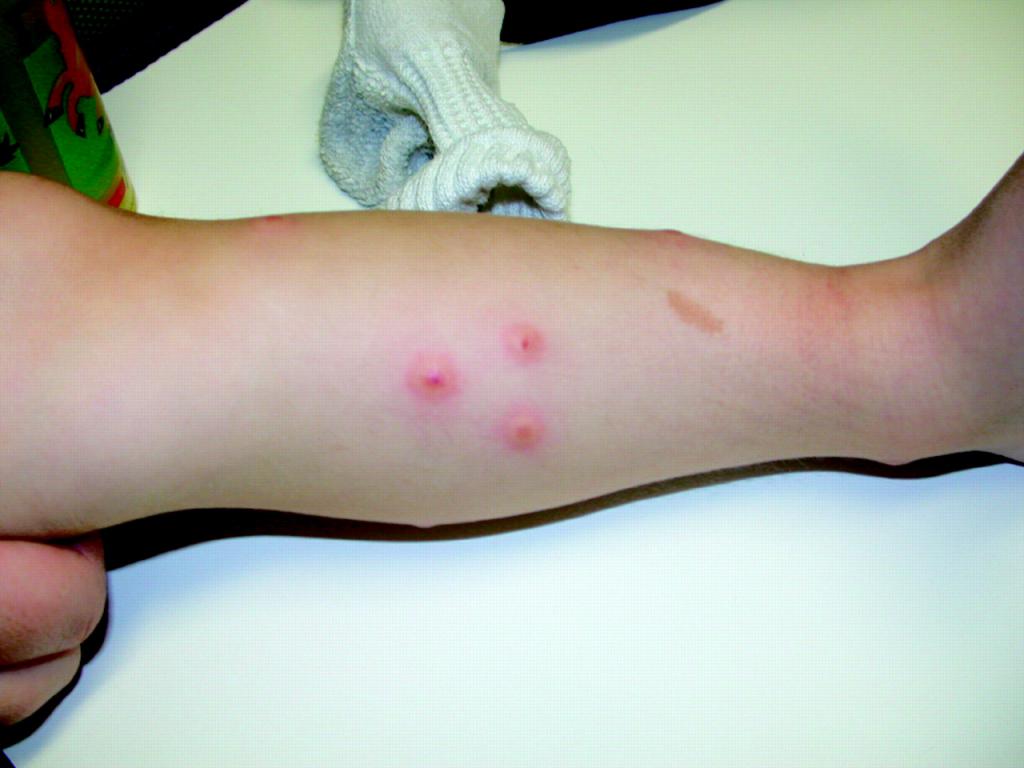
При возникновении вопроса, почему ребенок покрылся красными пятнами, необходима срочная консультация педиатра, поскольку самое безопасное состояние без своевременной помощи может быть чревато серьезными осложнениями и последствиями.
 Множество различных вариантов состояний с возникновением пятен самой разной окраски всегда очень беспокоит родителей, часто доводя до полного отчаяния матерей, особенно если они на лице у девочки – сразу приходят мысли об обезображенной шрамами внешности и изломанной судьбе.
Множество различных вариантов состояний с возникновением пятен самой разной окраски всегда очень беспокоит родителей, часто доводя до полного отчаяния матерей, особенно если они на лице у девочки – сразу приходят мысли об обезображенной шрамами внешности и изломанной судьбе.
Конечно, глядя со стороны, рассуждать легче, но, когда речь идёт об инфекционном заболевании (с твёрдо установленным диагнозом), хочется убедить родителей, что лучше детям отболеть в детстве – хотя течение процесса обычно бурное, но и завершение более быстрое и благополучное, нежели при той же патологии, да в старшем возрасте – вот тут как раз без действительно серьёзных шрамов не обойтись.
Впрочем, самим определять по фото название болезни – дело рискованное, и доверить диагностику специалисту-педиатру будет самым правильным решением.
Симптомы и возможные причины появления красных пятен у детей (фото с пояснениями)
У уже приученных к пароксизмам аллергической сыпи родителей при появлении красных пятен на теле у ребёнка с непривычной локализацией и по неведомым, внешне необъяснимым причинам возникает закономерный вопрос: если не аллергия, то что это такое? – и вместо вполне логичного в данной ситуации обращения к врачу начинаются самостоятельные поиски в Интернете фото с описанием болезни и обзвон сведущих в данном вопросе лиц с «железным», непререкаемым авторитетом в данной области.
Тем временем болезнь набирает обороты, и когда, наконец, мать с ребёнком достигает двери врачебного кабинета, его состояние уже может стать значительно хуже, нежели в начале заболевания (у годовалого всё развивается буквально по часам).
Чтобы жизнь родителей не текла по такому бурному, полному рыданий и взаимных упрёков руслу, следует знать, что к красной сыпи на разных частях тела (на ногах, руках, животе и прочем) могут привести:
- аллергический процесс;
- один из вариантов детской инфекционной болезни;
- неграмотный уход (с появлением опрелостей или потницы у грудничка);
- покусы насекомых;
- заболевания, именуемые кожными (в силу преобладания проявлений патологии на коже).
Видео от доктора Комаровского:
Аллергическая реакция
Особенностями протекания реакций данного типа является наличие полного набора кожных признаков:
- значительного отёка;
- выраженного зуда;
- типично аллергических пятен;
- протекание процесса без температуры.
Обычно налицо чёткая связь с уже известным провоцирующим веществом (в составе пищи, респираторным либо контактным аллергеном) и стремительность нарастания проявлений с прохождением определённых фаз и возникновением одних и тех же симптомов (аллергия всегда «играет» по одним и тем же «нотам»).
Важная деталь – процесс по своему завершению не оставляет никаких следов (рубцов, пигментации и иного).
Чаще всего аллергическая реакция выражается крапивницей – со стремительным появлением характерной «крапивной» сыпи – появлением волдырей.

Крапивница на теле у ребенка
Они имеют вид возвышающихся над уровнем покрова отдельных округлых пятен либо (при сливном характере сыпи) причудливой, фестончатой формы бляшек, напоминающих припёки по краям блинов.
Устья волос, растущих на вовлечённых участках, оказываются погружёнными внутрь, отчего поверхность бляшки выглядит усеянной множеством пор.
Ввиду типичной окраски волдырей можно констатировать, что реакция протекает с появлением на коже выпуклых красных пятен – при контактной аллергии их локализация связана с областью соприкосновения, при пищевой форме это обычно область лица (с переходом на шею либо с вовлечением только лица), локтевых сгибов, при других вариантах локализация не столь определённа (но общий вид высыпаний всегда типичен для данного организма).
Одновременно с сыпью весьма обычно возникновение и других характерных признаков состояния:
- отёка слизистой носа (проявляющегося сначала «заложенностью», в дальнейшем – насморком с обильным отделением «стекловидной» слизи);
- раздражения глотки с першением, «щекотанием» в горле, кашлем (при достаточной продолжительности становящимся непрерывным, императивно-навязчивым, провоцирующим спазмы в горле и позывы к рвоте).
При достаточной продолжительности приступа появляются дрожь, озноб (при нормальной температуре тела), нарастающие расстройства дыхания (ввиду отекания дыхательных путей с нарушением их проходимости), изменяются показатели кровяного давления и пульса, вызывающие паническую реакцию пострадавшего.
Фото крапивницы у детей:



Инфекционные заболевания
В этой категории причин пятна (в зависимости от вызвавшей их болезни) имеют:
- определённые характеристики;
- локализацию;
- последовательность распространения по телу с вовлечением новых зон.
Сыпь может быть:
- поли- либо мономорфной (представленной одновременно либо множеством форменных элементов, либо равномерной, состоящей из элементов одного типа);
- с претерпеванием отдельными элементами закономерной эволюции (либо отсутствием её).
Самой инфекционной болезни свойственно прохождение определённых стадий (от продрома-предвестника до выздоровления), а также приблизительный срок протекания всего цикла. При классическом характере протекания лечения они обычно не требуют (за исключением скарлатины).
Высыпания при кори появляются лишь на З-4 сутки болезни (предваряясь навязчивым кашлем, что сопровождается высокой температурой, конъюнктивитом, осиплостью голоса) и имеют свои особенности.
Эти пятна очень выразительные:
- яркие;
- крупные;
- с тенденцией к слиянию;
- без эволюции (первоначально возникшие элементы не претерпевают изменений).
Обращает на себя внимание последовательность их распространения: начавшись областью лица, на следующие сутки высыпания возникают на туловище, в сутки последующие – вовлекаются конечности.
Просуществовав в неизменном виде на всём теле одновременно, они покидают зоны кожи в той же последовательности (лицо, туловище, конечности). Болезнь отличается высокой заразностью для окружающих, но оставляет после себя пожизненный иммунитет.
Краснушное (при коревидной краснухе) поражение характеризуется высыпаниями не столь эффектными, нежели при кори – они мелкие, круглые или овальной формы, розово-красной окраски, не зудят.
- начавшийся одномоментно с кожными проявлениями лимфаденит – поражение лимфоузлов задней поверхности шеи;
- кратковременность температуры;
- последовательное «шествие» сыпи (первоначально на лице, шее, за ушами и в волосах головы, через сутки – на туловище, ещё через сутки – на конечностях с отсутствием на подошвах и ладонях);
- бесследное исчезновение сыпи после 2 – максимум 7-суточного её пребывания на теле.
Заболевание представляет значительную опасность для беременных ввиду серьёзности влияния на плод.
Ветряночная сыпь отличается высокой степенью полиморфизма – одновременно с пузырьками-везикулами присутствуют элементы как только возникшие (в виде мелких красных точек), так и находящиеся в середине своего развития (простые пятна – вровень с поверхностью кожного покрова и пятна-папулы, приподнятые над его уровнем).

Этот феномен «подсыпания» объясним неравномерностью процесса внедрения вирусов в ткани вследствие неодновременности их созревания, а потому – отсутствия чёткого ритма их «вбрасывания» в кровь.
Несколько раньше кожных проявлений (экзантемы) развивается энантема – поражение слизистых, служащее предвестником развёрнутой стадии болезни.
Экзантема не имеет чёткого плана поражения определённых областей – сыпь хаотично разбросана по поверхности тела, сопровождаясь симптомами выраженной интоксикации (вплоть до состояния кратковременного бреда в особо тяжёлых вариантах).
Исчезновение её происходит также не одновременно – рядом со свежими у уже «отцветших» элементов сначала образуется втяжение по центру в виде пупка, затем он «садится», становится плоским, а подсыхая, превращается в корочку-струп с небольшим рубчиком «на память о ветрянке».
Фото разных стадий сыпи при ветрянке:

Рубчики на детском теле впоследствии практически рассасываются, при развитии же болезни в старшем и взрослом возрасте на коже остаются рябины-оспины – мелкие плоские углубления, округлой формой напоминающие блюдца.
Ввиду этого обстоятельства оспой-ветрянкой предпочтительнее переболеть в детстве. После однажды перенесённого заболевания происходит формирование пожизненного иммунитета.
В случае скарлатины  типичными симптомами становятся:
типичными симптомами становятся:
- интенсивно-красная окраска языка с заметным выступанием сосочков («малиновый язык»);
- признаки ангины (подъём температуры с болями в горле);
- наличие мелкой розово-красной сыпи с определённой её локализацией на теле.
Возникнув на туловище (по бокам его), в паховых областях, на щеках, она пребывает на теле от 3 до 7 дней и исчезает, не оставляя следов – но носогубный треугольник при данной инфекции всегда остаётся свободным от высыпаний, сохраняя свою телесную окраску либо незначительно бледнея.
Интенсивно шелушащиеся стопы и ладони после схода с них сыпи – также патогномоничный для болезни симптом.
Заболевание нуждается в лечении, ибо его возбудитель (ꞵ-гемолитический стрептококк А-группы) ввиду высокой тропности (сродства) к соединительной ткани способен привести к серьёзным осложнениям в организме, в том числе к аутоиммунным.
Существуют и другие детские инфекции с пятнами на теле различных оттенков красного, включая:
- простой (или вульгарный) герпес;
- энтеровирусную инфекцию (вследствие развития ладонно-подошвенно-ротового синдрома именуемую ещё синдромом «рука-нога-рот» – ввиду наличия сыпи именно данной локализации);
- розеолу детскую (псевдокраснуху) с появлением сыпи уже после нормализации температуры;
- инфекционную эритему с высокой гипертермией, красными пятнами на лице, которые последовательно появляются и исчезают (в связи с изменением температуры в комнате, возрастанием физической нагрузки на тело и другими условиями), при этом не вызывая зуда.
Потница и опрелости у новорождённого
При обоих состояниях возникают большие площади покраснения кожи, ибо ввиду неграмотного ухода за ребёнком (слишком плотного и тёплого укутывания) воздушная вентиляция кожи становится невозможной, и она «упревает».
Дисфункция кожных желёз приводит к избыточному потоотделению, проявляющемуся мелкоточечной красной сыпью (с наличием мелких, не более 1-2 мм диаметром, пузырьков, содержащих прозрачную сывороточную жидкость), особенно выраженной в области складок кожи.
В отличие от так называемой кристаллической потницы – процесса почти стерильного (с возникновением мелких, незудящих пузырьков с тонкой оболочкой, легко повреждаемой, с быстрым подсыханием и отшелушиванием элемента) красная потница является началом воспаления эпидермиса:
- пузырьки не имеют тенденции к слиянию, они крупнее;
- прикосновение к участку повреждения вызывает болезненность и зуд.

Локализуются очаги на боковых поверхностях туловища, в паховых и подмышечных областях – на участках с наиболее нежной кожей. Площадь высыпаний зависит от ухода и общего состояния новорождённого – она может как возрастать, так и уменьшаться.
Растирание одеждой, пелёнками (особенно в жаркую погоду) приводит к повреждению эпидермиса и инфицированию с возникновением обширных раневых поверхностей, нагноению пузырьков и подъёму температуры.
Опрелостями (пелёночным дерматитом, или пелёночной эритемой) именуются шершавые зоны «пылающего» раздражения-воспаления кожи с эпидермисом слущенным, буквально «стёртым» вследствие действия комплекса причин:
- трения;
- раздражения кожи аммиаком
 , содержащимся в детских моче и кале;
, содержащимся в детских моче и кале; - токсического воздействия веществ, возникающих при реакции взаимодействия выделений ребёнка с тканью, из которой соткана пелёнка;
- перегрева;
- неграмотного ухода (в частности, чрезмерности усилий, прилагаемых к слишком нежной коже из желания добиться стерильной чистоты интимных мест).
Определённое значение имеет и непереносимость тканей, из которых изготовлены подгузники.
Повреждение эпидермиса приводит к мацерации – «размоканию» кожи от собственной серозной жидкости, непрерывно, круглосуточно производимой её глубжележащими слоями в защитных целях (отчего зоны повреждения ещё более расширяются).
Щелочная реакция выделений искусственно вскармливаемых детей также способствует раздражению кожи и размножению на ней и в ней бактериальной флоры.
Областями наиболее частого возникновения опрелостей являются зоны:
- промежности;
- глубоких кожных складок;
- ягодиц;
- всей подлежащей пеленанию поверхности тела.
В последнем случае следует изменить технологию стирки либо провести исследование покрова на чувствительность к аллергенам, обратившись за консультацией к педиатру.
Два слова следует сказать об акне младенцев – сыпи на лице у детей от 3 до 16 месяцев (чаще мальчиков), имеющих вид настоящих юношеских угрей.
Это красные, возвышающиеся над кожей пятна с белой точкой в середине ввиду закупорки сальных желёз по причине гиперпродукции андрогенов – той же причины, что и у подростков. Данная патология требует самого тщательного изучения и коррекции.
Укусы насекомых
 Красные пятна на теле ребёнка могут быть следствием укуса насекомым в двух случаях: либо это действие впрыснутой в кожу слюны (комара), яда (в случае ужаления пчелой, осой), либо аллергический ответ организма на попадание в него чужеродного вещества.
Красные пятна на теле ребёнка могут быть следствием укуса насекомым в двух случаях: либо это действие впрыснутой в кожу слюны (комара), яда (в случае ужаления пчелой, осой), либо аллергический ответ организма на попадание в него чужеродного вещества.
Возникающие при этом зуд и отёк также могут ввести в заблуждение, но истина устанавливается довольно скоро: укусы насекомых быстро проходят без следа.
Но даже очень чувствительные и вызывающие навязчивый зуд блошиные укусы не вызывают значительных изменений самочувствия – при аллергии же процесс с течением времени усугубляется: присоединяются явления ринита, симптомы раздражения глотки, меняется общее состояние.
Если для снятия неприятных ощущений даже от множественных покусов достаточно приложения льда или мокрого полотенца к проблемному месту, то для снятия аллергии данной меры недостаточно.
Кожные заболевания
Различные виды лишаёв, вызывающих появление красных пятен на коже ребёнка, отличаются:
- медленным ростом колонии;
- отсутствием зуда (либо незначительной его выраженностью);
- удовлетворительным самочувствием.
Что же до общих кожных проявлений значительного внутреннего неблагополучия (кожных болезней категории экземы, дерматита), то они существуют годами, часто имеют сезонность обострений и практически не поддаются лечению ибо их существование зиждется на серьёзных расстройствах биохимии организма, вызванных наследственностью и другими глубокими причинами, воздействовать на которые учёные пока не в состоянии.
Что делать, если пятна чешутся и шелушатся?
Вопросами лечения сыпи (пятен) на коже ребёнка любого возраста должен ведать врач. Даже если родителям кажется, что причина понятна и легко устранима домашними средствами, они в силу добросовестности своих заблуждений способны значительно усложнить жизнь маленького человека.
 Так, увлечение ванночками из отваров трав может усугубить сухость кожи, чересчур сильное увлечение шампунями привести к обезжириванию кожи, а бесконтрольный приём антигистаминных средств (Диазолина, Супрастина и прочих) – завести в тупик иммунную систему ребёнка, что приведёт к новым проблемам в будущем.
Так, увлечение ванночками из отваров трав может усугубить сухость кожи, чересчур сильное увлечение шампунями привести к обезжириванию кожи, а бесконтрольный приём антигистаминных средств (Диазолина, Супрастина и прочих) – завести в тупик иммунную систему ребёнка, что приведёт к новым проблемам в будущем.
Если чешется пятно от укуса комара, достаточно прикладывания холода, но если щёки «пылают» вследствие начавшегося с младых ногтей диабета, лечением должен заниматься специалист – не говоря уже о врачевании дерматитов, имеющих крайнюю степень напряжённости иммунитета и чреватых развитием в будущем имеющих ту же основу ревматизма, красной волчанки и аналогичной патологии. Даже у банальной ветряной оспы есть свои нюансы, о которых знает только врач.
К какому врачу обратиться?
При возникновении проблем с кожей диагностику и лечение следует начать с посещения врача-педиатра. В зависимости от возраста, срочности случая, предполагаемого диагноза назначается исследование либо экспресс-методами с оказанием неотложной помощи, либо проводится занимающее более длительное время изучение состояния иммунитета, наследственности, реакции организма на пробное лечение с последующей его коррекцией.
При необходимости привлекаются специалисты других профилей:
С помощью детского диетолога можно решить все вопросы с кормлением ребёнка, а дерматолог откорректирует нормы и методы применения средств народной медицины.