Нарыв на коже (абсцесс) – это воспалительный процесс в мягких тканях, возникающий по причине воздействия пиогенной флоры и характеризующийся скоплением гнойного содержимого. Зачастую абсцесс наблюдается у людей со сниженным иммунитетом, в основном в молодом и старческом возрасте.
При остром воспалении объемы гноя быстро увеличиваются. В лучшем случае он может вскрыть окружающую оболочку и выйти на поверхность кожных покровов, что повлечет за собой заживление и выздоровление. В худшем – прорваться под кожей и излиться в ткани, спровоцировав гнойное воспаление и заражение крови.
Содержание
- 1 Причины возникновения
- 2 Классификация
- 3 Симптомы
- 4 Возможные последствия
- 5 Как лечить?
- 6 Когда обращаться к врачу?
- 7 Диагностика
- 8 Лечение
- 9 Лечение народными средствами
- 10 Профилактические мероприятия
- 11 Заключение
- 12 Особенности заболевания подкожным фурункулезом
- 13 Места возникновения чириев
- 14 Опасность внутреннего фурункула
- 15 Причины возникновения
- 16 Возбудители инфекции
- 17 Характеризующие особенности фурункулеза
- 18 Течение карбункулеза
- 19 Сикоз
- 20 Другие гнойничковые заболевания
- 21 Лечебные мероприятия
- 22 Профилактика
Причины возникновения
Основная причина нарыва на коже – попадание в организм человека пиогенных микробов и дальнейшее их размножение. Микроорганизмов, вызывающих воспаление, два:
Иногда в организме человека присутствуют и провоцируют воспаление оба возбудителя (смешанная флора). Микроорганизмы проникают в кожу через микротрещины, поры сальных и потовых желез.
Факторы, провоцирующие развитие воспалительных процессов под кожей:
- травмы, полученные при работе с землей и химикатами;
- переохлаждение;
- перегрев;
- нарушение правил личной гигиены;
- несбалансированное питание;
- иммунодефицит;
- нарушения эндокринной системы;
- инфекции (гнойный артрит, ангина, воспаление легких).
Еще одним провокатором является сахарный диабет, при котором случаи гнойничковых нарывов встречаются гораздо чаще. Это обусловлено нарушением проницаемости капиллярных стенок, которое способствует быстрому распространению патогенных микроорганизмов и замедлению реакции со стороны иммунной системы.
Классификация
Нарывы на коже классифицируются по характеру течения:
- острые – до двух месяцев;
- хронические – более двух месяцев.
В зависимости от степени поражения различают:
- поверхностные (в подкожно-жировой клетчатке);
- глубокие (глубоко в тканях, полостях и органах).
В зависимости от пути проникновения возбудителя:
- экзогенные (микробы проникают извне – ссадины, порезы);
- эндогенные (распространение инфекции из близлежащего гнойного очага, к примеру, при ангине).
Гнойничковые заболевания возможны на любой части тела. Одни носят легкий характер и проходят сами по себе, другие требуют оперативного вмешательства. Симптомы, причины, течение болезни и методы их лечения обычно схожи.
- Фурункул (в простонародье – чирей) – это острое гнойное воспаление волосяной луковицы, охватывающее соединительную ткань и близ расположенную сальную железу. Чаще возникают в местах трения, потливости и загрязнения: на лице, шее, в подмышечной и паховой области, ягодицах, груди, бедрах и пояснице. Основные причины фурункулов на теле – инфекции, вызванные стафилококком.
- Карбункул – это более сложное заболевание. Воспаляются сразу несколько волосяных фолликулов, сальных желез с обширным поражением кожи и подкожной клетчатки. Гнойные образования чаще локализуются на шее, ягодицах и лопатках. Воспалительный процесс способен поражать глубокие слои дермы.
- Панариций – это гнойное воспаление тканей пальцев рук (реже ног). Обычно развивается после какой-нибудь травмы: пореза, царапины, укола, мелкой раны, иногда как осложнение вросшего ногтя. Часто требует хирургического вмешательства. Без лечения заболевание может закончиться ампутацией.
- Гидраденит – гнойное воспаление, поражающее потовые железы в подмышечной впадине, реже в паховой области. Провоцирующие факторы – повышенное потоотделение, несоблюдение гигиены. Заболевание развивается постепенно. Сначала на месте воспаления возникает зуд, потом образуется плотная и болезненная припухлость. Со временем уплотнение увеличивается, а боль усиливается. Кожа на месте припухлости становится багрово-красной. Очаг воспаления размягчается, вскрывается и опорожняется на поверхность кожи. Нередко требуется хирургическое вмешательство, поскольку гидраденит склонен к длительному (свыше двух недель) течению и вовлечению в процесс близлежащих потовых желез.

Диагностику и лечение всех вышеперечисленных заболеваний осуществляет врач-хирург.
Симптомы
Нарывы на коже развиваются постепенно. Сперва под воздействием пиогенных микробов формируется очаг воспаления. Кожа над ним опухает и краснеет, становится теплее и плотнее близлежащие ткани. Со временем боль и отечность усиливаются. В центре очага наблюдается размягчение тканей, образуется полость, наполненная гноем.
При локализации в подкожно-жировой клетчатке гнойник хорошо просматривается как пятнышко бело-желтого цвета. Если нарыв на коже глубокий, гной может не визуализироваться сквозь кожу. В таком случае можно нащупать мягкую полость, заполненную жидкостью.
Если очаг воспаления отграничен от соседних тканей, нарастает напряжение, болезненность и давление в области абсцесса. Иногда боль настолько выражена, что не дает спать, может быть ноющей либо пульсирующей. При благополучном исходе кожа над очагом раскрывается, и его содержимое изливается на поверхность в виде вязкой бело-желтой жидкости, возможно, с кровяной примесью. После этого человеку становится легче, боль пропадает, ранка зарастает и заживает полностью через несколько дней.

К сожалению, бывают случаи, когда человеческий организм не в силах справиться с абсцессом. Если бактерии, спровоцировавшие нарыв, обладают выраженным агрессивным действием, то к локальным симптомам присоединяются общие жалобы. Наблюдается повышение температуры, головная боль, ломота в суставах и мышцах, слабость, снижение аппетита. Рядом с очагом инфекции могут прощупываться увеличенные лимфоузлы.
Возможные последствия
Иногда нарыв под кожей на пальце руки, спине, ноге, пояснице распространяется на здоровые ткани, гной устремляется в более глубокие слои кожи, проникает в мышцы, нервы и кровеносные сосуды. Зачастую этот процесс необратим. В особо сложных ситуациях воспаление затрагивает костную ткань, вызывая гнойное расплавление костей (остеомиелит). Все эти последствия несут серьезную опасность и требуют безотлагательного лечения в условиях стационара. Риск неблагополучного исхода возрастает при:
- локализации нарыва на лице (особенно в носогубном треугольнике), под кожей на пальцах рук, в ухе, молочных железах, в паху;
- сниженном иммунитете;
- механическом воздействии (попытке выдавить или проколоть гнойник).
Как лечить?
Лечение небольших нарывов на коже, как правило, не требуется, они не приносят особого дискомфорта и проходят самостоятельно. Отложить визит к врачу можно в случае небольшой припухлости и покраснения на коже. На данном этапе пациент в силах справиться сам, не допустив развития гнойной стадии.
Воспаления в начальной стадии поддаются консервативным методам лечения. Некоторые из них доступны в домашних условиях. Если требуется снять воспаление, приложите к месту очага (когда еще нет гноя) сухое тепло (грелку, шерстяную ткань, снятую с батареи, чистый мешок с нагретой солью или песком).

Не рекомендуется использовать влажные согревающие компрессы, ванночки, горчичники. Вода быстро разносит инфекцию по соседним тканям. Нельзя мять и массировать воспаленную область. Если гнойник образовался на руке или ноге, необходимо обеспечить конечности покой.
Иногда воспаленные участки обрабатывают антисептиками: медицинским спиртом, специальным раствором 70-95 %, зеленкой, мазью от нарывов на коже (бетадином), водкой. Центр очага можно обработать йодом. С этой стадией неплохо справляются высыхающие компрессы, пропитанные медицинским спиртом и прибинтованные к пораженному участку.
На усмотрение врача пациент может пройти курс физиотерапии: УФО, УВЧ, инфракрасное облучение и прочие процедуры, имеющиеся в арсенале территориальных поликлиник и частных клиник.
Когда обращаться к врачу?
Если гнойник уже сформирован, то единственно возможный исход – его излитие. Гной не может рассосаться, а лечение нарыва на спине под кожей (и не только) всегда сводится к удалению его содержимого. Не стоит ждать, пока чирей вскроется самостоятельно. Данный процесс может затянуться на несколько дней, причиняя боль и дискомфорт, к тому же возможен риск осложнений. Чтобы избежать негативных последствий, обратитесь к врачу.

Факторы, требующие безотлагательной консультации врача:
- сильная боль в области поражения;
- расположение гнойника глубоко под кожей либо в опасных местах;
- ухудшение состояния (слабость, высокая температура, увеличение лимфатических узлов);
- наличие нескольких гнойников на коже;
- присутствие фоновых заболеваний (сахарный диабет, хронические нарушения работы сердца, почек, СПИД, хронический гепатит, частые простуды).
Диагностика
Диагностика проводится при внешнем осмотре и пальпации нарыва на спине под кожей либо другого пораженного участка. В редких случаях выполняется диагностическая пункция, в результате которой изъятый материал отправляют на бактериоскопическое исследование.
Лечение
Решение, как и чем лечить нарыв под кожей, принимает хирург. На приеме он осмотрит область воспаления и, возможно, тут же вскроет гнойник. Обычно данную манипуляцию проводят в поликлинике. Госпитализация необходима лишь в случае сильного недомогания, больших размеров очага инфекции, его глубокой локализации либо высокого риска осложнений.
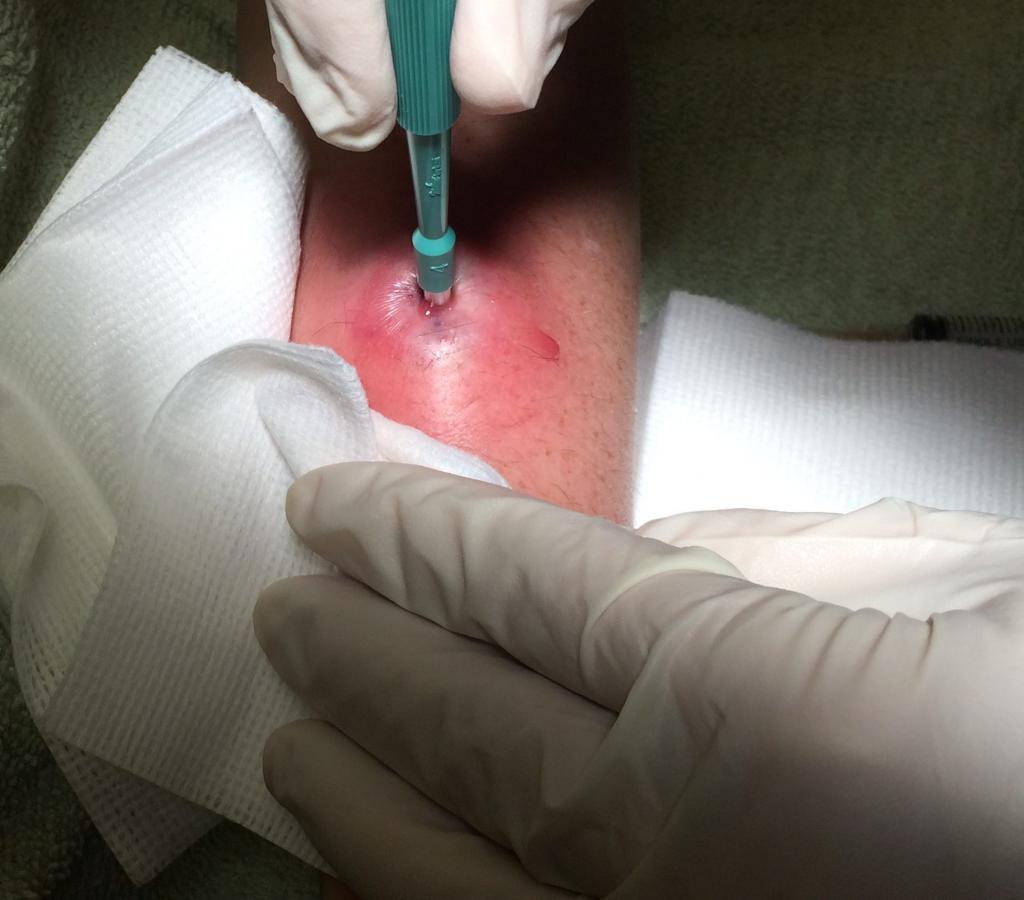
Перед операцией врач делает местную анестезию. Само мероприятие по разрезанию кожи и удалению гнойного содержимого занимает всего 15 минут. При глубокой локализации очага в ране оставляют дренаж. Швы при такой операции не накладывают. Рана заживает самостоятельно. Для ухода за ней понадобятся перевязки.
Если врач настаивает на госпитализации, значит на то есть основания. Некоторые виды гнойников сложно удалить под местной анестезией. В таком случае хирурги прибегают к наркозу. Кроме того, в медицинских учреждениях проводят и общее лечение: вводят антибиотики, препараты, укрепляющие иммунитет и помогающие противостоять инфекции.
Лечение народными средствами
Нетрадиционная медицина эффективна лишь при легком течении болезни. Поэтому, прежде чем лечить нарыв на коже народными средствами, проконсультируйтесь у специалиста.
- Сок алое. Данное средство обладает антибактериальным действием и способствует заживлению ран. Кашу из листьев либо марлю, смоченную в соке, приложить к воспаленному участку на ночь и перевязать. Процедуру выполняют до высвобождения гнойного содержимого и заживления пораженных тканей.
- Медицинский спирт, мед и мазь Вишневского. Смешать компоненты в равных долях. Готовую массу наложить на проблемный участок на ночь. Данная процедура ускорит рассасывание нарыва.
- Репчатый лук. Запеченная луковица, заложенная под повязку, ускоряет созревание и отторжение гнойника.
- Ржаной хлеб. Распаренный продукт прикладывают к поврежденному участку, сверху обкладывают листьями капусты и оставляют на сутки.
Профилактические мероприятия
Профилактика заключается в поддержании правильного и сбалансированного питания, соблюдении правил гигиены, уходе за кожей, отказе от вредных привычек. Также необходимо избегать перегрева, переохлаждения, микротравм и лечить эндокринные заболевания.
Заключение
Иногда люди, опасаясь оперативных вмешательств либо недооценивая болезнь, занимаются самолечением посредством народных рецептов, сами вскрывают гнойники, прикладывают мази и компрессы без ведома врача. Все эти манипуляции чреваты разрывом капсулы, проникновением гноя в кровь и распространением инфекции. Не тяните и обращайтесь к специалистам на начальных стадиях болезни. Будьте внимательны к себе и берегите здоровье!
Фурункулез при частых и множественных воспалениях — заболевание не из приятных. Особенно сложная форма это — внутренний фурункул. К такому виду воспалений нужно отнестись с полной серьезностью, так как это опасная болезнь, которая может иметь осложнения. В чем особенность внутренних воспалений и как правильно их лечить рассмотрим ниже.
Особенности заболевания подкожным фурункулезом
Чирии и фурункулы не обязательно появляются только у больных людей, здоровый человек может так же столкнутся с этой проблемой. Сам фурункул это – воспаление внутри волосяной луковицы с гнойными выделениями. Прыщики с нарывом способны появиться в любом месте на теле, по всей поверхности кожного покрова. Иногда они образуются в неожиданных и труднодоступных местах, ухе, внутри носовой пазухи, на половых органах.
Воспалительный процесс проходит в три стадии:
- Первый этап заболевания — это начало воспаления. В средний слой кожи проникают вирусные бактерии, обычно стафилококки, но воспалительный процесс могут вызывать и другие микроорганизмы, в том числе и грибковые. Вокруг фолликулярного мешка начинается нарыв, этот процесс сопровождается болью и оттеком.
- Вторым этапом — называют острую форму. Под кожей скапливается гной, а на поверхности кожа отмирает, формируется гнойный стержень, хотя в некоторых случаях его может и не быть. На этой стадии человек чувствует недомогание во всем организме, болит голова, общая слабость, температура может подниматься до 38 -39°. На этом же этапе происходит прорыв верхнего слоя кожи, и выход гнойной жидкости наружу.
- Завершающая стадия — это заживание. Ткани кожного покрова восстанавливаются, идет процесс регенерации и рубцевания.

Места возникновения чириев
Воспаление может появится в любой части тела, единичные фурункулы на лице появляются в результате не аккуратного бритья, микроскопических ран и трещин, в которых размножаются бактерии. Результатом может стать небрежное, или наоборот слишком рьяное отношение к правилам гигиены. Всевозможные аллергические реакции на косметику и антисептические средства.
Фурункул на лбу чаще всего возникает из-за температурных режимов. Когда жарко, сальные железы работают активнее, выделяется больше жира и пота, в результате поры забиваются и возникает воспалительный процесс. В холодную погоду, или при обморожениях происходит то же самое, органы секреции работают на защиту кожи от низких температур выделяя большее количество сала.

Образование фурункулов на руке зависит от места расположения, воспаление в зоне подмышки иногда связано с неправильной работой потовых желез, что приводит к постоянной влажности кожного покрова, и как следствие созданию благоприятной среды для размножения болезнетворных микроорганизмов. Фурункул на пальце руки в большинстве случаев внутренний, он может быть вызван травмой. Кожа на руках грубее чем на других частях тела, гнойная жидкость не может прорвать плотный верхний слой, и уходит внутрь. Фурункулы бывают и под ногтевой пластиной, вырваться на поверхность у жидкости нет шансов.

Нарыв на ноге может образоваться где угодно, но чаще люди страдают от воспалений на внутренней части бедра, это обусловлено постоянным трением с одеждой, часто из синтетических тканей.


Опасность внутреннего фурункула
Главная опасность не зависимо от вида фурункулёзного заболевания если он внутренний, заключается в том, что на второй стадии развития болезни гнойная жидкость уходит в нижний слой кожи вместо того, чтобы подниматься и выходить наружу. Область поражения увеличивается, вторая этап завершится не за 3-4 дня, как это обычно происходит, а длится более продолжительное время, состояние больного ухудшается.
Популяция болезнетворных бактерий растет, захватывая новые участки здоровых тканей.

Выдавливание фурункула запрещено при любых его проявлениях, в независимости от вида и места расположения. И об этом более подробно вы сможете прочесть здесь. От внутреннего фурункула самостоятельно избавится не получится, в 90% случаях понадобится хирургическое вмешательство и только в 10 случаях из 100 гной все-таки прорывает кожный покров самостоятельно. Операция по вскрытию фурункула не сложная, она не займет много времени, и не требует находиться на стационарном лечении. Врач обезболит участок, аккуратно надрежет кожу для выхода гнойных образований. Его задача полностью отчистить рану.
На представленном ниже видео показана не сложная процедура удаления гнойного фурункулёзного образования хирургическим путем.
Последующая терапия будет направлена на удаление очага воспаления, борьбу с микробами, скорейшее заживление тканей, с минимальными рубцами после полного выздоровления. Для этого может быть использована ихтиоловая мазь от фурункулов, другие мази и препараты.

Заключение
Фурункулы опасное заболевание, которое может привести к серьезным последствиям и осложнениям. Если воспаление внутренние, то нужно немедленно обратится к врачу, и ни в коем случае не заниматься самолечением. Опытный специалист поможет не только справится с болезненным воспалением, но и разобраться в причинах его появления.Более подробно о лечении фурункулеза вы сможете прочесть здесь.
Похожие записи






- Светлана 23.08.2017
Приятного в этой болячке мало, важно — сразу начать лечение. У меня когда подмышкой выскочил фурункул, сразу к врачу обратилась. В качестве лечения назначили примочки с Илоном. Мне очень помогла эта мазь уменьшить отек и вытянуть весь гной.
Появление у человека гнойников на теле указывает на присутствие процесса воспалительного характера, которое называется пиодермией. Они требуют обязательного лечения, ведь гнойничковые поражения в запущенной форме стают причиной поражения внутренних органов и могут развить сепсис. Терапия длится долго, лечение иногда не обходится без оперативного вмешательства.
Причины возникновения
Провоцирующими факторами формирования гнойных высыпаний на коже считается:
- попадание инфекции в открытую рану, часто наблюдается при расчесывании прыщей;
- нарушение правил личной гигиены;
- нарушение метаболических процессов;
- гормональный дисбаланс;
- наличие процессов воспалительного характера в организме.
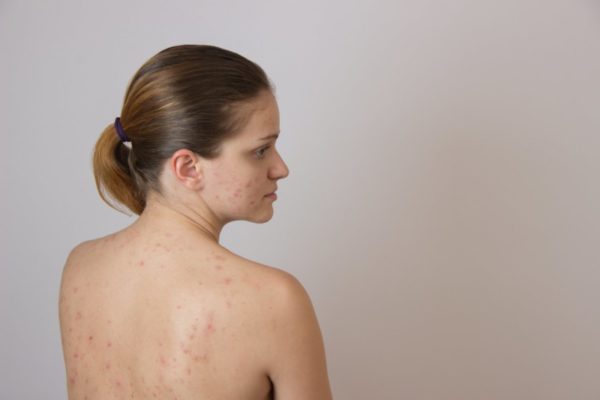
Появление гнойничков может сопровождать: герпес, чесотка, акне и псориаз.
Наиболее уязвимыми к появлению высыпаний гнойного характера считаются лица, которые подвергаются частым переохлаждениям или перегреваниям, получают недостаточное количество витаминов или имеют заболевания:
- сахарный диабет;
- нарушение функционирования ЦНС;
- аллергия;
- расстройства выработки кожного секрета.
Возбудители инфекции
Проявление гнойничковых заболеваний (пиодермий) провоцируют микроорганизмы, которые наделены способностью, проникать в верхние слои травмированной кожи. Чаще это стрептококки, стафилококки. Но провокаторами могут стать и такие микроорганизмы:
- кишечная и синегнойная палочка;
- гонококки;
- пневмококки;
- вульгарный протей;
- микоплазмы.
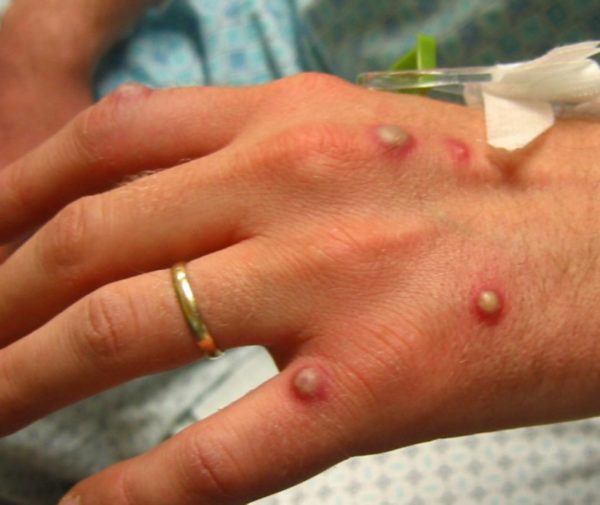
Кожа человека содержит большое количество жировых, белковых ингредиентов, что способствует жизнедеятельности микроорганизмов. Стрептококки, стафилококки присутствуют на коже всегда и представляют опасность только при проникновении в глубокие слои эпидермиса или при снижении иммунной защиты.
При наличии гнойничковых заболеваний состав бактериальной флоры на кожном покрове меняется, что может провоцировать формирование новых очагов поражения.
Характеризующие особенности фурункулеза
Под фурункулезом необходимо понимать патологическое состояние, характеризующееся поражением волосяных фолликулов и сальных желез. Фурункулез встречается чаще у мужчин. Участками локализации элементов сыпи является:
- шея;
- нос;
- таз;
- подмышечные впадины;
- лицо.
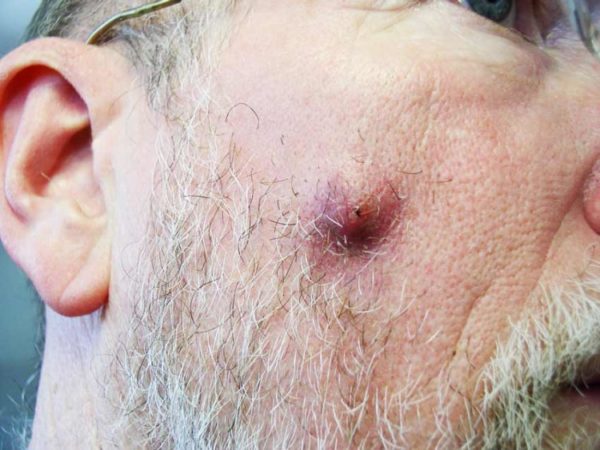
Патологическое состояние имеет несколько стадий:
- Инфильтрация – наблюдается появление гиперемии кожи, отечности, уплотнения.
- Формирование узелка – с течением времени превращается в гнойник. Стадия сопровождается появлением болевых ощущений при пальпации зоны поражения, накоплением гнойного экссудата, формированием стержня.
- Заживление – наблюдается вскрытие гнойника, ослабление интенсивности патологических симптомов, улучшение самочувствия.
Основные симптомы фурункулеза
- повышение температуры тела;
- появление болевых ощущений при пальпации;
- ощущение общей слабости;
- головная боль.
При отсутствии своевременного лечения появляется риск развития осложнений в виде менингита или сепсиса.
Течение карбункулеза
Карбункулез характеризуется формированием гнойников, которые поражают сразу несколько фолликулов. Патологическое состояние появляется чаще всего в теплое время года. Основные участки локализации гнойников – лицо, появление между лопатками, на ягодицах, шее.
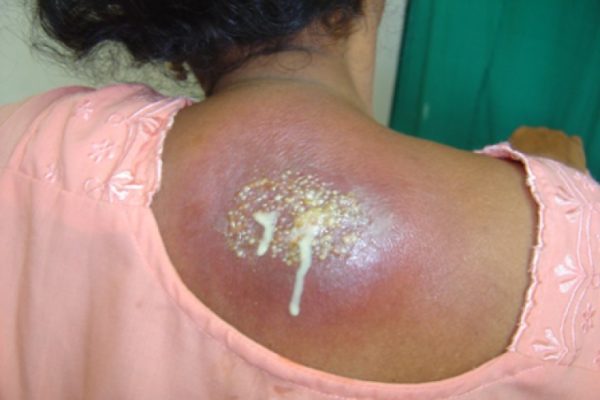
Размеры карбункула достигают несколько сантиметров, период его созревания длится 7-10 дней. Патологическое состояние сопровождается повышением температуры тела, болезненностью. Карбункул требует хирургического лечения.
Сикоз
Заболевание чаще поражает мужчин, провоцирующим фактором считаются нарушения нейроэндокринного характера. Часто его формирование связывают с хроническим ринитом, конъюнктивитом. Основными участками локализации гнойников считается:
- слизистая носа;
- кожа подбородка;
- участок над верхней губой;
- крылья носа;
- брови;
- веки;
- зона лобка.
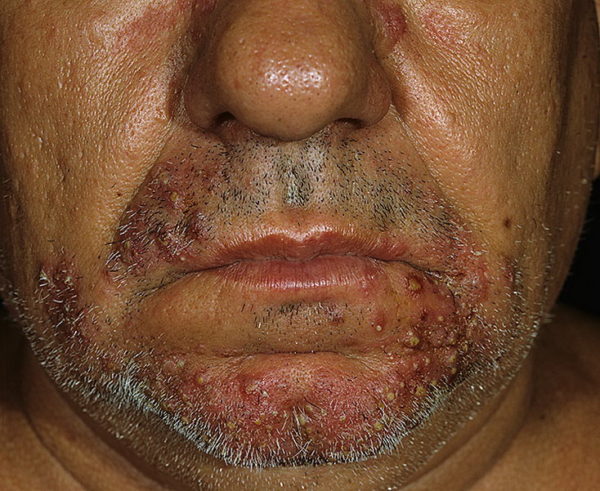
Зачастую формирование гнойников наблюдается на волосистой части лица. Первые симптомы – появление гиперемии – формирование сгруппированных пустул, которые содержат в своей полости гной. Этот процесс называют фолликулитом, он распространяется на прилегающие участки, сначала поражаются поверхностные слои кожи.
Гнойники могут самостоятельно исчезать и появляться снова. Длительное течение сикоза характеризуется формированием глубоких фолликулитов. Патологическое состояние характеризуется такими симптомами:
- отечность;
- гиперемия кожи;
- болезненность зон поражения.
После вскрытия гнойников наблюдается формирование желтоватой корки.
Другие гнойничковые заболевания
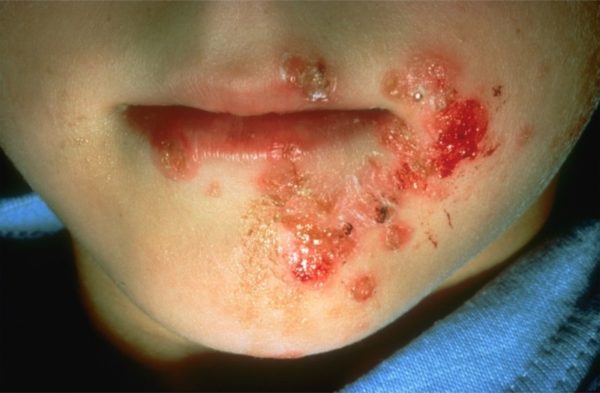
Пиодермией смешанного характера считается вульгарное импетиго, оно отличается заразностью. Процесс распространяется на кожу и на ее придатки. Сначала наблюдается появление гиперемии, в дальнейшем на ее месте появляются пузырьки, заполненные серозным содержимым – фликтены. С течением времени содержание приобретает гнойный характер, подсыхает, образуя корки. Одно из частых участков локализации пиодермии – лицо.
Абсцесс
Гнойники на коже могут проявляться в виде абсцесса. Он характеризуется формированием процесса воспаления и полости, которая заполняется гноем. Локализуется чаще на конечностях, шее, голове, у женщин – в подмышечной зоне. Часто женщины жалуются, что у них после шугаринга появились гнойники. Это может наблюдаться при несоблюдении правил дезинфекции применяемых инструментов, а также вследствие врастания волосков.
Возникает это патологическое состояние в результате нарушения целостности кожи и проникновения бактерий. Клиническая картина проявляется:
- болевыми ощущениями в области поражения;
- гиперемией;
- флуктуацией;
- учащенным сердцебиением;
- отеком;
- повышением температуры;
- бугорками, впадинами на коже.
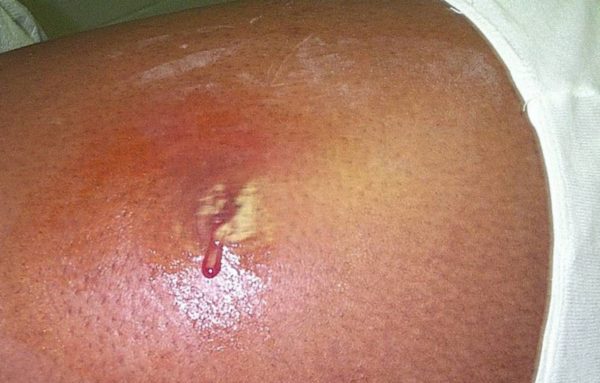
Сначала наблюдается появление покраснения, которое впоследствии превращается в инфильтрат и гнойник с лейкоцитами, живыми, мертвыми микроорганизмами. Патологическое состояние опасно тем, что может стать причиной распространения инфекции.
Лечебные мероприятия
Чтобы лечение было результативным, необходимо выяснить причины появления патологического состояния и направить силы на ее устранение. Рекомендуется:
- нормализовать функционирование органов пищеварительного тракта;
- восстановить гормональный баланс;
- следить за личной гигиеной;
- избегать стрессы;
- соблюдать рациональное питание.
Важным этапом является очищение кожного покрова, для этого можно использовать скрабы, маски домашнего приготовления. А также нужно обратиться к косметологу, который назначит курс процедур, помогающих растворить сальные пробки, а также отслоить отмершие клетки эпидермиса. Наиболее эффективными процедурами считается:
- ультразвуковая чистка;
- химический пилинг;
- криотерапия;
- мезотерапия.

Внимание! Начинать процедуры можно только после устранения процесса воспалительного характера. В противном случае появляется риск распространения инфекции.
Медикаментозная терапия
В осложненных случаях появляется необходимость назначения антибактериальных препаратов. Чаще всего применяют:
- Юнидокс Солютаб.
- Эритромицин.
- Тетрациклин.
- Доксициклин.
Подбор лекарств, дозы, продолжительности лечения осуществляет врач
Параллельно с этим назначаются:
- Ретиноиды, которые устраняют избыточную активность сальных желез и регенерируют эпителиальные ткани. Препараты выбора – Третиноин, Адапален, Изотретиноин.
- Сорбенты, БАДы с лактобактериями. Средства помогают нормализовать микрофлору кишечника, выводя токсические вещества из организма. В эту группу входят лекарства: активированный уголь, Полисорб, Линекс, Лактофильтрум.
- Витаминно-минеральные комплексы. К ним относя витамины: Е, А, С, а также цинк.
Применяются также средства для местного нанесения, но только после согласования с врачом. Эффективными являются:
- Йод. Его используют для точечного нанесения на пораженные участки, он хорошо устраняет воспалительный процесс и дезинфицирует.
- Цинковая мазь. Препарат оказывает ранозаживляющее действие, препятствует некротизированию тканей, защищает от негативного воздействия патогенных микроорганизмов.
- Левомеколь. Наносить средство рекомендуется на зоны поражения на 2-3 часа, потом смыть водой.
- Салициловая кислота. Эффективно борется с бактериями, устраняет гиперемию, отмершие клетки.
- Спиртовая настойка календулы. Оказывает ранозаживляющее, противовоспалительное действие.
Также эффект наблюдается от принятия ванн с морской солью или марганцовкой, они оказывают обеззараживающее и подсушивающее воздействие. Запрещается использовать горячую воду.
Применение народных рецептов
Перед тем как применять народные средства рекомендуется проконсультироваться с врачом. Эффективным считается использование:
- Сока алоэ, он помогает вытянуть гной. К зоне поражения прикладывают листок растения, без верхней кожицы. Оставить его нужно на всю ночь, для того чтобы он не сползал, его нужно прикрепить пластырем. В тяжелых случаях процедуру проводят несколько раз.
- Настой календулы. Для приготовления 1 ст. л. сырья заливают 500 мл кипятка и оставляют на 30 минут. Настой используют для протирания кожи. Если к нему добавить мед в расчете 1 ч. л. на стакан раствора, то его можно использовать для примочек. Для этого в растворе смачивают ватный диск и прикладывают к зоне поражения на 20 минут.
Есть и второй способ приготовления настойки. Для ее приготовления необходимо 2 ст. л. цветов календулы залить 50 г спирта, 40 г воды, 80 г одеколона. Смесь оставляют в теплом месте, а затем добавляют к ней 1 ч. л. 5% борного спирта и ½ ч. л. глицерина. Средством протирают пораженные участки два раза в сутки.
- Свежие листья березы, крапивы, корня одуванчика и лопуха. Необходимо взять 2 ст. л. смеси, залить 500 мл кипятка, проварить 15 минут, процедить и остудить. Отвар рекомендовано пить по 100 мл трижды в сутки.
- Аппликация из лука. Чтобы гной быстрее вышел наружу надо к зоне поражения приложить печеную луковицу и закрепить ее пластырем. Аппликацию лучше оставить на ночь.

Профилактика
Предупредить формирование гнойников поможет соблюдение правил:
- рационального питания. С рациона исключается употребление фаст-фуда, жирных и соленых блюд, специй, маринада, майонеза, сахара, пшеницы, молока. Предпочтение следует отдать фруктам, овощам, зелени, растительному маслу, кисломолочным продуктам. Из зерновых лучше употреблять гречку, овсянку, отруби;
- физической активности. Как можно больше времени нужно проводить на свежем воздухе;
- личной гигиены. Нужно ежедневно принимать душ или ванну, имея несколько полотенец – для лица, рук, ног, головы;
- стирки постельного и нательного белья;
- носки вещей, которые должны быть изготовлены из натуральных тканей;
- использования гипоаллергенных косметических средств, которые не должны содержать комедогенных компонентов.
Внимание! Запрещается проводить самостоятельное выдавливание прыщей, это может стать причиной тяжелых осложнений. Болевые гиперемированые элементы сыпи также нельзя трогать. Любые повреждения кожного покрова необходимо сразу обрабатывать антисептическими растворами, чтобы помешать присоединению бактериальной микрофлоры.
Приступать к лечению гнойников на теле нужно только после осмотра врача. Самолечение может стать причиной ухудшения состояния и развития очень тяжелых осложнений.