Лихенификация – это изменение кожи, вызванное хроническим воспалительным процессом.
Лихенификация характеризуется 4-мя признаками:
1) утолщение, разлитое уплотнение кожи;
2) резкая подчеркнутость кожного рисунка (создается впечатление, что кожа в участке лихенификации выглядит, словно мы её рассматриваем через лупу: кожные бороздки сильно выражены, кожные поля, фасетки рельефно выступают);
3) гиперпигментация, выраженная в различной степени;
4) на поверхности участка лихенификации выражено шелушение – кожа выглядит сухой, шероховатой, шагреневидной.
Лихенификация развивается первично вследствие длительного раздражения кожи при расчесах (у больных с атопическим дерматитом), или вторично, при слиянии папулёзных элементов (при псориазе, хронической экземе, красном плоском лишае). Термин “лихенификация” введен Бенье в 1891 году.
Лихенификация в результате лечения исчезает бесследно.
Содержание
11. Вегетации
Под вегетациями понимают разрастание сосочков дермы с выраженной пролиферацией эпидермиса в целом. Они образуются в области длительно существующих воспалительных процессов и имеют вид ворсинок. Вегетации могут развиваться на фоне различных первичных и вторичных морфологических элементов: эрозий, язв, папул. Если поверхность вегетаций покрыта утолщенным роговым слоем, то они сухие, жесткие и имеют серый цвет.
Вегетации могут эрозироваться, если элементы располагаются в складках кожи, тогда они становятся мягкими, сочными, приобретают розово-красный или красный цвет, легко кровоточат, отделяют серозную или серозно-геморрагическую жидкость. Вегетации склонны к присоединению вторичной пиококковой инфекции, в результате чего появляется болезненность, ободок гиперемии по периферии, серозно-гнойное отделяемое. Вегетации регрессируют бесследно.
Кожа обладает защитными свойствами по отношению к повреждающему действию различных факторов внешней среды: физических раздражителей, химических веществ, микроорганизмов.
1. Механическая защита (сопротивляемость кожи трению, давле нию, ушибам). Она обусловлена:
упругостью и мягкостью рогового слоя, пропитанного кожным салом,
наличием межклеточных пространств в шиловидном слое, за счет чего возможна растяжимость эпидермиса;
прочностью межклеточных связей в шиловидном слое;
упругостью и прочностью коллагеновых и эластических волокон дермы;
толщиной и упругостью подкожно-жировой клетчатки.
Сопротивление кожи электрическому току за счет толщины рогового слоя При увлажнении кожи ее сопротивляемость электрическому току резко снижается.
Противолучевая резистентность проявляется в защите от:
ультрафиолетовых лучей за счет их отражения роговым слоем, рассеивания кератогиалиновыми зернами, поглощением лучей эпидермаль-ным меланином,
тепловых (инфракрасных) лучей, которые почти полностью поглощаются роговым слоем;
ионизирующей радиации (частично).
4. Защита от действия химических веществ обусловлена:
буферными свойствами рогового слоя, т.е. способностью рогового слоя нейтрализовать кислоты и щелочи, восстанавливая рН кожи до нормального уровня;
непроницаемостью неповрежденного эпидермиса для химических веществ в небольшой концентрации; основным барьером служат блестящий и роговой слои.
5. Бактерицидная активность кожи связана:
с непроницаемостью для микроорганизмов неповрежденного рогового слоя, кроме грибов, которые вырабатывают ферменты, разрушающие кератин;
с постоянным отторжением роговых чешуек, вместе с которыми удаляются с поверхности кожи микробы;
с кислой рН — 4,0-6,0 на поверхности кожи (за счет кератина, кожного сала и пота), которая препятствует выживанию и размножению микробов;
с бактерицидными и фунгицидными свойствами свободных жирных кислот, входящих в состав кожного сала;
с антагонистическими и антибиотическими свойствами нормальной микрофлоры кожи;
с электростатическими свойствами кожи — роговой слой заряжен отрицательно, зернистый — положительно, а большинство бактерий имеет отрицательный заряд, поэтому наступает явление отталкивания.
Кожа, обладая обширной поверхностью, подвергается разнообразным антигенным воздействиям, поэтому одной из основных ее функций является создание иммунологического барьера.
В реализации иммунологической функции кожи ведущая роль принадлежит популяции лимфоцитов (90% из них составляют Т-лимфоциты, 10% — В-лимфоциты), способных к рециркуляции, т.е. миграции из кровеносного русла в кожу. Лимфоциты обладают сродством (аффинитетом) к коже, часть из них задерживается в ней, чтобы участвовать в иммунных реакциях.
Клетки эпидермиса (кератиноциты) имеют морфологическое сходство и общие антигены с эпителиальными клетками тимуса — центрального органа иммуногенеза. Поэтому кератиноциты способны вырабатывать вещества, стимулирующие пролиферацию и дифференцировку Т-лимфоцитов. Существование большой группы доброкачественных и злокачественных лимфопролиферативных заболеваний кожи (лимфом) подтверждает, что в коже имеются условия для дифференциации и пролиферации лимфоцитов.
В макрофагальную систему кожи входят клетки Лангерганса и тканевые гистиоциты (макрофаги). Клетки Лангерганса выполняют функцию макрофагов в эпидермисе. Они имеют решающее значение в очищении кожи от чужеродных химических веществ. Тканевые гистиоциты (макрофаги), находящиеся в дерме, участвуют во внутриклеточном переваривании антигенов. В случае неполного переваривания антигена макрофаги могут служить резервуаром для хранения микроорганизмов или их патогенных продуктов. Кроме того, макрофаги оказывают цито-токсическое действие на опухолевые клетки, продуцируют фактор, спо-собствующий антителообразованию.
К иммунокомпетентным клеткам кожи относятся тучные клетки, а также мигрирующие в кожу клетки крови: моноциты, нейтрофилы, эози-нофилы, базофилы, эритроциты Тучные клетки участвуют в аллергических реакциях немедленного типа На мембране тучных клеток фиксируются антитела-реагины, относящиеся к классу IgE. Соединение антигенов с этими антителами на клеточной мембране приводит к деграну-ляции тучных клеток и высвобождению биологически активных веществ: гистамина, серотонина, простагландинов, медленно действующей субстанции анафилаксии, фактора активации тромбоцитов и др. с последующим развитием аллергического воспаления.
В осуществлении бактерицидной функции кожи важная роль принадлежит неспецифическим факторам иммунитета, среди которых в последнее время особое значение придается интерферону.
Вовлечение кожи в патологический процесс при первичных и вторичных иммунодефицитах подчеркивает ее роль в создании иммунологического барьера организма.
Секреторная функция кожи осуществляется:
Потовые железы секретируют пот, состоящий из воды (на 99%), неорганических веществ — хлоридов натрия и калия, сульфатов, фосфатов; органических веществ — мочевины, мочевой кислоты, аммиака, аминокислот, креатинина и др. За сутки выделяется до 1 л пота.
Сальные железы вырабатывают кожное сало, которое состоит в основном из жирных кислот, углеводородов, высокомолекулярных спиртов, холестерина. Вместе с потом кожное сало образует на поверхности кожи пленку водно-липидной мантии, обладающую защитным действием и имеющую важное значение в саморегуляции салоотделения.
Образование кератина (основного белка эпидермиса) — это сложный секреторный процесс, начинающийся в клетках базального слоя, продолжающийся в клетках шиповатого слоя, но наиболее интенсивно происходящий в клетках зернистого слоя.
Экскреторная функция кожи сочетается с секреторной. Сальные и потовые железы выделяют некоторые лекарства (йод, бром, салициловую кислоту, эфедрин), токсические вещества, продукты минерального обмена, углеводы, витамины, гормоны, ферменты и значительное количество воды. С чешуйками происходит удаление токсических веществ, поступающих из крови.
Кожное дыхание (поступление кислорода и выделение углекислого газа) составляет 2% от всего газообмена организма Вместе с тем дыхание через кожу имеет большое значение для жизнедеятельности организма. В опытах на животных было показано, что лакирование кожи приводит к их медленной смерти от удушья. Кожное дыхание усиливается при повышении температуры окружающей среды и тела, во время физической работы, при увеличении атмосферного давления и остром воспалении кожи.
Эпидермис обладает слабой резорбтивной способностью для воды и порошкообразных веществ. Резорбция (всасывание) осуществляется через сальные, потовые железы, волосяные фолликулы и зависит от их функциональной активности, а также от толщины рогового слоя. Резорбтивная способность кожи ладоней и подошв очень низкая из-за физиологического гиперкератоза и отсутствия сальных и потовых желез. На других участках кожи, имеющих большое количество сальных и потовых желез и слабовыраженный роговой слой, резорбтивные свойства кожи проявляются хорошо: всасываются вещества, растворимые в жирах (йод, хлороформ, спирт, фенол, резорцин, борная и салициловая кислоты, ртуть, сера, витамин А, стероидные гормоны и др.).
Количество проникающего вещества зависит от способа нанесения, влажности и температуры кожи. При наличии воспалительного процесса в коже ее резорбтивная функция повышается. Лекарственные вещества, быстро всасываясь, могут оказать токсическое действие (салициловая, борная кислоты), поэтому следует их применять в небольших количествах, на ограниченных участках кожи или отменить до стихания воспалительных явлений.
Терморегуляторная функция кожи осуществляется за счет теплопродукции (образование тепла в организме в результате обмена веществ) и теплоотдачи. Через кожу выделяется около 80% образующегося в организме тепла.
Теплоотдача происходит за счет: 1) теплоизлучения (в виде инфракрасных лучей), 2) теплопроведения и 3) испарения воды с поверхности кожи. Теплоизлучение и теплопроведение зависят от величины просвета кровеносных сосудов кожи; испарение — от функции потовых желез. Уменьшение теплоотдачи связано е воздействием холода, что приводит к сужению сосудов кожи и торможению потоотделения. Увеличение теплоотдачи обусловлено повышением температуры окружающей среды, что вызывает расширение сосудов и усиление потоотделения. В обычных условиях работа потовых желез происходит в пульсирующем ритме, благодаря чему обеспечивается невидимое испарение. Кожей за сутки выделяется до 500-800 мл воды. При высокой температуре воздуха или усиленной физической работе наступает непрерывное потоотделение, и количество выделяемого за сутки пота достигает 10-12 л.
Теплорегуляция осуществляется или рефлекторно, за счет раздражения температурных рецепторов кожи, или в результате непосредственного раздражения теплорегулирующих центров, расположенных в гипоталамусе. Все процессы теплоотдачи (сосудистая реакция и потоотделение) регулируются вегетативной нервной системой.
Суточные колебания температуры тела не превышают 2°С; максимальная температура наблюдается около 18 часов, минимальная — в 3-5 часов утра. Таким образом, кожа, благодаря терморегуляторной функции, принимает активное участие в поддержании постоянной температуры тела, а также играет важную роль в приспособлении организма к изменениям температуры окружающей среды.
температуры тела, а также играет важную роль в приспособлении организма к изменениям температуры окружающей среды.
В коже происходят специфические обменные процессы, связанные с образованием кератина, меланина, витамина D, коллагена, кожного сала, пота. Кроме того, кожа участвует в водном, минеральном, углеводном, липидном, белковом обменах веществ в организме в целом.
Водный обмен. Кожа является вторым большим водным депо в организме после мышечной ткани. Благодаря гидрофильное™ соединительнотканных клеток, эластических, коллагеновых волокон и подкожно-жировой клетчатки в коже происходит задержка воды. Количество воды в коже увеличивается при пузырчатке, экземе, некоторых формах псориаза и др. дерматозах.
Минеральный обмен. Минеральные вещества в коже составляют до 2%. Они представлены натрием, калием, кальцием, магнием, фосфором, серой, железом, в меньшей степени — кремнием, медью, марганцем, цинком, кобальтом и др. Натрий и калий содержатся в коже в наибольшем количестве, натрий находится в межклеточном пространстве в виде хлорида, калий — внутриклеточно. Ионы натрия усиливают способность белков связывать воду, поэтому натрий регулирует осмотическое давление и водный обмен. Цинк положительно действует на состояние эпидермиса и рост волос, участвует в механизме меланогенеза. Медь необходима для образования меланина и коллагена.
Углеводный обмен. Кожа является депо глюкозы. В коже происходят биохимические превращения углеводов в цикле Кребса, пентозо-фосфатном цикле, путем гликолиза. Углеводы являются основным источником энергии, необходимой для обеспечения пластических процессов, поддержания целостности клеточных структур и выполнения ими специфических функций.
Липндный обмен. Липиды кожи используются как энергетический материал; для образования различных структур клеток — входят в состав мембран клеток и органелл; участвуют в процессе кератинизации, образуют кожное сало.
Белковый обмен. Белки кожи (коллаген, эластин, ретикулин) являются опорно-структурными компонентами дермы. Кератин — основной белок эпидермиса.
Витамины. Содержание витаминов в коже зависит от их поступления с пищей. Лишь витамин D может синтезироваться в коже под действием УФО. Наиболее важными для кожи витаминами, которые используются в лечении различных дерматозов, являются следующие:
Витамин Вг(тиамин) — с его недостаточностью связан патогенез экземы, нейродермита, болезнь бери-бери, сопровождающаяся зудом и отеком кожи.
Витамин В2 (рибофлавин) — при его дефиците нарушается рост волос (алопеция), развивается воспаление век, хейлит, атрофия эпидермиса и слизистых оболочек.
Витамин Вб (пиридоксин) — с Вб-авитаминозом связан патогенез псориаза, атопического дерматита; уменьшается синтез кератина.
Витамин РР (никотиновая кислота) — оказывает сосудорасширяющее и фотосенсибилизирующее действие; при его недостатке развивается пеллагра (дерматит, деменция, диарея).
Витамин С — необходим для синтеза коллагена, участвует в образовании меланина, в окислительно-восстановительных процессах, способствует переходу глюкозы в гликоген.
Витамин А — с его недостатком связано развитие ихтиоза, себореи, дистрофии ногтей; он участвует в процессах кератинизации, усвоении серы, активирует белковый обмен.
Витамин Е — мощное антисеборейное средство, антиоксидант.
Сенсорная функция (кожа как орган чувств)
Кожа иннервируется центральной и вегетативной нервной системой. Периферические нервы образуют в коже 3 сплетения:
в глубоких отделах подкожно-жировой клетчатки,
на границе дермы и гиподермы — глубокое сплетение,
в сосочковом слое — поверхностное сплетение, от которого отходят нервные волокна к сосочкам, сосудам и придаткам кожи.
Кожа представляет собой огромное рецепторное поле. Существуют следующие виды кожной чувствительности: тактильная (чувство осязания, давления и вибрации), болевая и температурная. Каждый вид чувствительности связан с определенными рецепторами кожи.
Осязательные клетки Меркеля расположены в основании эпидермиса.
Тельца Мейснера располагаются в сосочках дермы. Ответственны за чувство осязания. Их много в коже ладоней и подошв, губ, наружных половых органов, языке.
Пластинчатые тельца Фатера-Пачини находятся в гиподерме, чаще всего в коже пальцев кистей и стоп. Они ответственны за чувство вибрации и глубокого давления.
Тельца Руффини локализуются в дерме, группируются, в основном, в области суставов и волосистой части головы. Воспринимают ощущение тепла.
Колбы Краузе располагаются в верхней части дермы, в местах перехода кожи в слизистые оболочки. Воспринимают чувство холода.
Ощущение боли, зуда, жжения воспринимаются свободными нервными окончаниями, располагающимися в эпидермисе.-
Кожный пигмент меланин вырабатывается особыми клетками ба-зального слоя — меланоцитами, а находится в меланосомах — структурных органеллах. Меланоциты содержат фермент тирозиназу, который активно участвует в образовании меланина. Субстратом для синтеза меланина служит тирозин, поступающий из крови. Под катализирующим влиянием тирозиназы тирозин претерпевает несколько стадий окисления, после чего превращается в меланин.
Меланин содержится не только в базальном слое. Из меланоцитов он проникает в дерму и поглощается гистиоцитами, которые носят название меланофагов. В дерме меланин находится значительно дольше, чем в эпидермисе, что обеспечивает сохранение загара в течение длительного времени. Кроме того, в области грудных сосков, заднего прохода и мошонки пигмент содержится в клетках шиповатого слоя эпидермиса. У людей с темной кожей он обнаруживается в шиповатом слое на всем протяжении кожного покрова.
Пигмент меланин состоит из трех основных красок: желтой, коричневой и черной. От преобладания той или иной краски зависит цвет кожи и волос. Число меланоцитов в коже относительно постоянно. Так, у белых и негров число меланоцитов одинаково в каждом данном участке кожи, но у негров гранулы пигмента крупнее и содержатся в большем количестве.
Пигментообразование контролируется эндокринной и вегетативной системами. Введение меланин стимулирующего гормона гипофиза активизирует меланогенез, а раздражение симпатических нервов, наоборот, тормозит. Пигментообразование стимулируют УФ-излучение, ионизирующая радиация, действие химических веществ (соединения мышьяка, серебра, висмута).
Лихенификация кожи является патологическим процессом изменения структуры порверхностного эпителиального слоя кожи и более глубоких эпидермальных тканей, которое вызвано наличием основного заболевания, ставшего причиной поражения кожного покрова. В большинстве случаев лихенификация кожи начинает себя проявлять с того, что на коже образуется множественная сыпь красного цвета, которая в дальнейшем приобразуется в плоские пятна с насыщенной пигментацией. По мере развития заболевания, если основная причина болезни не устранена, то кожа начинает грубеть, становится более плотной и эпителий замещается фиброзной тканью, не способной выполнять прежние функции кожного покрова.
Что такое лихенификация кожного покрова и опасно ли это?
 Под медицинским термином лихенификация принято понимать самые разнообразыне изменения внешнего и структурного устройства клеток поверхностного эпителиального слоя. Объединяет этот патологический процесс лишь то, что независимо от того, какая негативная причина вызвала нарушение работы кожного покрова, данные изменения всегда носят эстетически неприятный вид и проявляются в форме красных пятен, образования плотного слоя огрубевшего эпителия, отличаются избыточной пигментацией и болезненным состоянием. При этом человек не всегда испытывает болевой синдром, может полностью отсутствовать зуд и сопутствующая симптоматика, указывающая на пробелмы с кожей.
Под медицинским термином лихенификация принято понимать самые разнообразыне изменения внешнего и структурного устройства клеток поверхностного эпителиального слоя. Объединяет этот патологический процесс лишь то, что независимо от того, какая негативная причина вызвала нарушение работы кожного покрова, данные изменения всегда носят эстетически неприятный вид и проявляются в форме красных пятен, образования плотного слоя огрубевшего эпителия, отличаются избыточной пигментацией и болезненным состоянием. При этом человек не всегда испытывает болевой синдром, может полностью отсутствовать зуд и сопутствующая симптоматика, указывающая на пробелмы с кожей.
Сама по себе лихенификация кожи не несет угрозу для жизни больного. Она лишь существенно снижает ее качество, так как патологические изменения эпидермиса делают кожу визуально не привлекательной и она имеет откровенно больной вид. Опасность может скрываться намного глубже и заключаться в основном заболевании того или иного внутреннего органа, патология которого вызвала развитие указанного симптома. Если болезнь не будет подвержена интенсивному медикаментозному лечению, то вполне возможно, что в дальнейшем это негативным образом отразится на состоянии здоровья не только кожи, но и всего организма в целом. Не исключаются и опасные осложнения. Кроме того, процесс лихенификации эпителия отличается интенсивным развитием и быстро усугубляется.
Первые признаки
Наличие у больного лихенификации кожи определяется при первичном визуальном осмотре. Уже на этой стадии врач дерматолог в состоянии определить, что поверхность эпителия переживает изменения, ведущие к потери ее полноценной функциональности. В целом же выделяют следующие основные признаки развития лихенификации кожи.
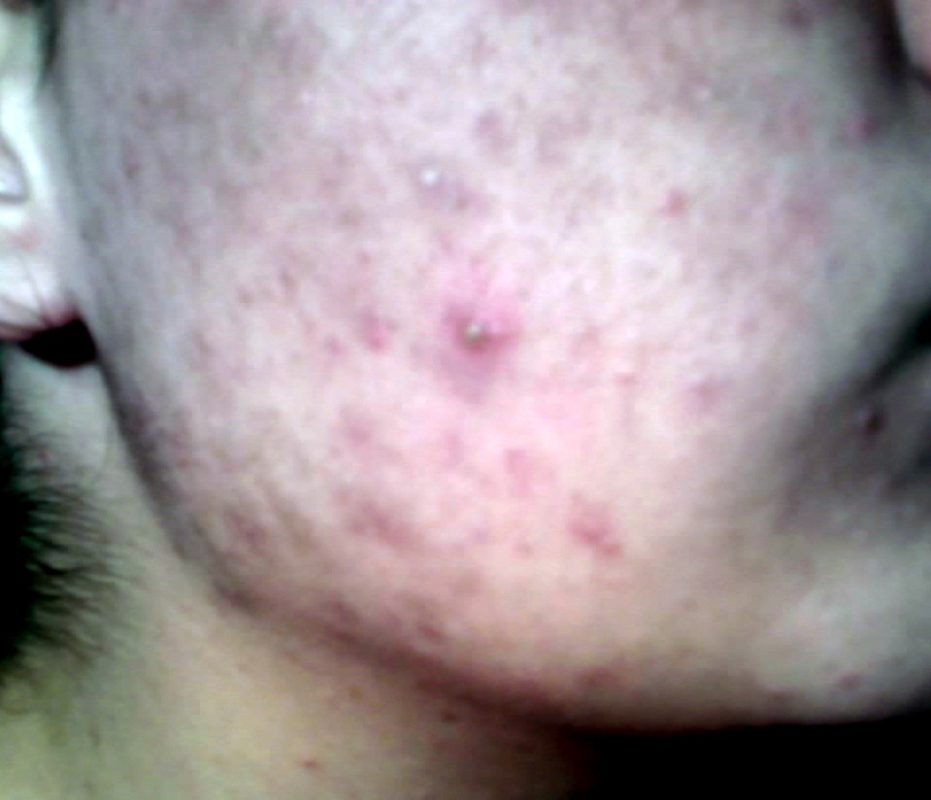
Образование множественной сыпи
По своим внешним симптомам она очень напоминает угревую, но воспалительный процесс протекает более интенсивно и с большим количеством формирования подобных новообразований, которые на протяжении длительного периода времени не проходят сами собой. Как правило, появление новых фурункулов опережает процесс естественного обновления эпителиальных тканей и площадь поражения кожи ежедневно увеличивается.
Появление папул
На поверхности эпидермальных тканей образовываются характерные кожные наросты, которые на 2-3 мм. возвышаются над общим слоем эпителия. В большинстве случаев они не болезненны при пальпации, но отличаются от телесного цвета насыщенным багровым оттенком, а их диаметр составляет от 3 до 6 мм. Обладают физиологической особенностью располагаться слишком близко друг возле друга и сливаться в единое пятно, формируя папулу огромного размера. Такие новообразования уже отличаются болезненностью в связи с тем, что развивается местный воспалительный процесс, спровоцированный масштабным поражением кожи.
Если провести хирургическое удаление данного пятна, то на его месте формируется язвенное образование, которое длительное время не заживает даже под воздействием противовоспалительных и антибактериальных препаратов.
Образование пустул
Это еще один первичный признак лихенификации кожи. На поверхности эпидермиса появляется красная сыпь, под эпителиальной поверхностью которой формируется капсула, а внутри нее в дальнейшем начинает скапливаться гнойное содержимое. По мере развития воспалительного процесса скопление этой биологической жидкости увеличивается и внешняя поверхность кожи приобретает красный, болезненный оттенок. При затяжных гнойно-воспалительных патологиях на кожном покрове появляются красные пятна по типу крапивницы, которые указывают на снижение защитной функции местного иммунитета. В некоторых случаях наблюдается незначительное повышение температуры тела до 37 градусов по Цельсию.
Зуд и жжение
 Этот признак присутствует только у 55% людей, которые столкнулись с лихенификацией кожи и характерен для тех участков эпителия, которые испытывают острую форму воспалительного процесса с его проникновением в более глубокие эпидермальные ткани. Параллельно с этим кожный покров грубеет и его эластичный слой заменяется ороговевшими клетками. Возможно развитие эффекта шелушения, когда мертвые клетки кожи отделяются в виде белых чешуек.
Этот признак присутствует только у 55% людей, которые столкнулись с лихенификацией кожи и характерен для тех участков эпителия, которые испытывают острую форму воспалительного процесса с его проникновением в более глубокие эпидермальные ткани. Параллельно с этим кожный покров грубеет и его эластичный слой заменяется ороговевшими клетками. Возможно развитие эффекта шелушения, когда мертвые клетки кожи отделяются в виде белых чешуек.
Повышенная пигментация
Одним из первичных признаков лихенификации кожи также является избыточная пигментация кожного покрова. На поверхности эпидермальных тканей появляются пятна диаметром от 1 до 3 сантиметров, которые быстро увеличиваются в своей площади, насыщаются различными пигментными оттенками и охватывают все новые участки кожи. Пигментные пятна можно отнести к категории наиболее безопасных симптомов в силу того, что их наличие на теле не сопровождается острым или хроническим воспалительным процессом. В остальном же избыточная пигментация нарушает естественный эстетический вид кожного покрова человека, столкнувшегося с такой болезнью, как лихенификация кожи.
Появление эрозии
Наличие внезапно появившихся язвенных образований, развитие которых не связано с поражением эпителия бактериальной или вирусной инфекцией, также относят к признакам лихенификации кожи. Эти симптомы представляют угрозу здоровью больного тем, что во время постоянного контакта открытой раны с окружающей средой, возникает риск занесения в язву инфекции.
В силу того, что поражение кожного покрова может развиваться под воздействием самых разнообразных патологических причин, симптоматика заболевания эпидермиса также имеет характерные отличия. Поэтому любые отрицательные изменения клеток кожи, которые носят системный характер, принято называть процессом лихенификации и к этой же категории относить признаки болезни.
Места локализации
Симптомы лихенификации могут возникнуть на любой части тела, но несмотря на это прослеживается определенная закономерность появления изменений в кожном покрове на одних участках эпителия чаще, чем в других зонах кожи. Чаще всего наличие заболевания диагностируют в следующих сегментах тела:
- подмышки и складки между плечевым суставом и грудной клеткой;
- зона соприкосновения ягодиц с охватом поверхности поясницы, а также крестца;
- паховая область, мошонка и полностью весь живот.
Локализацию дерматологического недуга именно в этих зонах человеческого тела связывают с тем, что их недостаточное проветривание приводит к увеличению скопления бактериальной инфекции на поверхности кожи и снижению иммунного статуса. По мере развития болезни изменения кожи охватывают все большие участки тела и распространяются на здоровый эпителиальный слой.
Лечение — можно ли избавиться от лихенификации кожи и как?
Терапия лихенифекации начинается с того, что врач дерматолог совместно с терапевтом устанавливают первичную причину, которая стала провокатором патологических изменений кожного покрова. В большинстве случаев таковой является то или иное заболевание органов пищеварительного тракта. Намного реже виновником дерматологического недуга выступает гормональный дисбаланс секретов, отвечающих за стабильный метаболизм и функциональность поверхностного эпителиального слоя. После этого начинается лечение основного заболевания и симптоматическая терапия кожи, которая заключается в выполнении следующих манипуляций:
 применение кремов и мазей, которые обладают эффектом смягчения и увлажнение кожи с целью предотвращения дальнейшего разрушения эпителия, образования трещин, язв и эрозии;
применение кремов и мазей, которые обладают эффектом смягчения и увлажнение кожи с целью предотвращения дальнейшего разрушения эпителия, образования трещин, язв и эрозии;- кортикостероидные лекарственные препараты наружного спектра действия, обеспечивающие купирование острого воспалительного процесса при наличии симптомов, связанных с появлением гнойных пустул (вид кортикостероидной мази для лечения болезни подбирает исключительно врач дерматолог, так как самовольное использование подобного рода медикаментов способно усугубить состояние здоровья кожи и даже стать причиной ее атрофии, а это уже необратимый процесс);
- противоаллергические средства для снятия зуда и жжения в местах локализации изменения кожи, которые принимаются в форме таблеток Супрастин, Эдем, Алерон, Лоратадин, Супрастинол (в особо тяжелых случаях течения заболевания возможно внутримышечное или внутривенное введение антигистаминных препаратов);
- витаминные и минеральные комплексы с повышенным содержанием цинка, магния, кальция, витаминов А, С, Е, направленные на повышение, как общей, так и местной иммунной системы, отвечающей за нормальное функционирование эпителия и стабильную регенерацию его клеток;
- противовоспалительные и антибактериальные препараты, если этого требует клиническая картина развития заболевания или в определенные участки кожи, целостность которых была нарушена, попала вторичная инфекция, требующая срочной терапии.
Рекомендуется одновременно использовать сразу все указанные методы лечения, чтобы добиться максимально положительного терапевтического эффекта. Только тогда можно рассчитывать на то, что лихенифекация кожи будет полностью устранена без вероятности развития рецидива. Также важным условием на пути выздоровления является профилактика основного заболевания, которое ранее привело к разрушительным изменениям в клетках эпителия.
Лихенизация – это вид вторичных морфологических элементов сыпей, для которого характерно резкое утолщение кожи, усиление ее рисунка, возможно нарушение пигментации.
Содержание
Вторичные элементы сыпи образуются при эволюции первичных морфологических элементов сыпей.
Общие сведения
Лихенизация наблюдается на любом участке кожи, где имелась первичная кожная патология, но самой распространенной областью поражения являются:
- коленные и локтевые сгибы;
- шея;
- паховые складки;
- межъягодичные складки;
- мошонка.
Формы
В зависимости от факторов, провоцирующих развитие данной патологии, лихенизацию подразделяют на:
- Первичную, которая возникает при длительном упорном расчесывании пораженных мест.
- Вторичную, которая образуется при слиянии папулезных элементов сыпи. Слияние первичных элементов наблюдается в процессе развития нейродермита, псориаза, хронической экземы, красного плоского лишая и долго не заживающих язв.
Причины развития
Основой развития лихенизации являются длительно существующие первичные элементы поражения кожи. Чаще всего это:
- Узелки (папулы) – инфильтративный плотный бесполостной элемент, который образуется в результате разрастания клеток эпидермиса (мальпигиева слоя) и дермы (сосочкового слоя). Узелки возвышаются над уровнем кож, их размер колеблется от 1 мм до 3 см. Встречаются плоские папулы крупного размера, которые образуются за счет слияния более мелких узелков или в результате периферического роста. При псориазе папулы отличаются красно-розовым оттенком, а при красном плоском лишае – малиновым или лилово-красным.
- Пустулы – полостные элементы, которые наполнены гнойным содержимым. Бывают поверхностными (импетиго) и глубокими. Возникновение пустул обусловлено микробными факторами. Поражающие фолликулы стафилококки могут захватывать 2/3 фолликула (поверхностные пустулы) или весь фолликул (глубокие пустулы или фурункулы). Нефолликулярные поверхностные стрептококковые пустулы внешне напоминают пузыри, а глубокие пустулы (эктимы) слегка возвышаются над кожей.
При регулярном расчесывании пораженных первичной сыпью областей шиповатый слой кожи утолщается, а сосочковый слой дермы разрастается. Аналогичные изменения кожи наблюдаются при хронических заболеваниях кожи в результате слияния первичных элементов сыпи.
Причиной лихенизации чаще всего являются:
- Нейродермит, который является хроническим воспалительным заболеванием, возникающим при нарушениях функционирования нервной системы, внутренних органов или при нарушенном обмене веществ (неврогенно-аллергическое происхождение заболевания). Нейродермит может быть ограниченным и диффузным. При ограниченной форме заболевания в большинстве случаев наблюдается 1-2 очага поражения (обычно поражается задняя поверхность шеи, область сгибов, предплечье, голени и внутренняя поверхность бедер, мошонка и ягодицы в области заднего прохода). Очаги поражения состоят из трех концентрических зон — периферической пигментированной, средней папулезной и внутренней (область инфильтрации и лихенизации). Часто наблюдается наличие только внутренней зоны. Высыпания отличаются сухим характером (мокнущие участки возникают редко при сильном расчесывании и быстро подсыхают). Диффузный нейродермит обычно локализуется на лице, шее, груди и конечностях. При данном типе заболевания ограниченные буровато-красные участки инфильтрированной и лихенизированной кожи могут занимать обширную поверхность. По периферии лихенизированной кожи наблюдаются мелкие, отдельно расположенные блестящие плоские узелки. Кожа чаще сухая, но возможна везикуляция и мокнутие.
- Псориаз – хронический дерматоз аутоиммунного происхождения. Первичный морфологический элемент при псориазе — красные, чрезмерно сухие, приподнятые над поверхностью кожи папулы, которые при сливании между собой образуют бляшки (вторичная лихенизация). Количество высыпаний увеличивается обычно постепенно. Сыпь может локализоваться на любом участке тела, однако чаще всего первоначальные элементы возникают в области разгибательных поверхностей крупных суставов и на границе с волосистой частью головы.
- Экзема — хроническое заболевание, для которого характерно появление разнообразной сыпи (тип сыпи зависит от формы заболевания). При истинной экземе лихенизацию вызывает переход острой стадии заболевания в хроническую. Островоспалительные проявления при истинной экземе чередуются с инфильтрированными, очаги не имеют четких границ, высыпания отличаются симметричным характером. При других формах заболевания высыпания могут располагаться ассиметрично.
- Красный плоский лишай — хроническое заболевание, которое затрагивает кожу, слизистые оболочки и иногда ногти. Сыпь на начальном этапе образуется на сгибательной поверхности конечностей, в паху и подмышечных впадинах. Маленькие блестящие узелки красного, синюшного или бурого оттенка резко отграничены от окружающей кожи, у некоторых узелков в центре имеется вдавление пупкообразной формы. В процессе развития заболевания узелки сливаются в бляшки, для которых характерен своеобразный сетчатый рисунок.
- Атопический дерматит – наследственное аллергическое заболевание, протекающее в хронической форме. Высыпания во время обострений затрагивают одни и те же участки тела (лицо, шею, область паха, подмышечные впадины, ямки под локтями и коленями), однако место проявления заболевания может меняться в зависимости от возраста ребенка. В острой стадии на коже появляются красные пятна и папулы, кожа в местах поражения шелушится и отекает, образуются эрозии, наблюдается мокнутие и образование корок. При присоединении инфекции образуются гнойнички. Лихенизация наблюдается на хронической стадии заболевания.
Лихенизацию наблюдают также при пиококковых и трофических язвах голеней, хронической вегетирующей язвенной пиодермии, хейлитах и других кожных заболеваниях.
Патогенез
Эпидермис – это взаимозависимые типы клеток, которые представлены:
- базальным слоем, который формирует вдающиеся в дерму отростки;
- слоем шиповатых клеток, который отличается многочисленностью отростков и десмосом (тип межклеточных контактов);
- слоем зернистых клеток, которые содержат кератогиалиновые гранулы (тип белка -предшественника кератина);
- роговым слоем, который состоит из плотно упакованных роговых чешуек, постоянно слущивающихся с поверхности эпидермиса.
Линия стыка между эпидермисом и дермой отличается извивистостью.
Дерма является соединительнотканной частью кожи, ее вдающийся в эпидермис сосочковый слой содержит макрофаги, тучные клетки и фибробласты, расположенные между коллагеновыми, ретикулиновыми и эластическими волокнами.
При инфильтрации всех слоев кожи происходит гиперплазия (разрастание) эпидермиса, а межсосочковые отростки удлиняются и глубже проникают в эпидермис.
Дерматозы провоцируют утолщение зернистого и шиповатого слоев эпидермиса и повышают функциональную активность клеток эпидермиса.
Клетки рогового слоя под влиянием хронических заболеваний усиленно делятся, а их слущивание снижается, что приводит к утолщению кожи и усилению ее рисунка.
Симптомы
Для лихенизации характерны:
- сухость, повышенная плотность и утолщение кожи;
- усиление кожного рисунка (борозды становятся глубже, кожа в очаге поражения выглядит шероховатой);
- нарушения пигментации (кожа в месте поражения приобретает более темный или более светлый оттенок).
Могут наблюдаться отечность, чрезмерное шелушение вследствие утраты эластичности, сильный зуд. Зудящая поверхность может быть покрыта кровянистыми точками, ссадинами и глубокими бороздами, которые образуют мозаичную поверхность. Возможно наличие эрозий.
Диагностика
Лихенизация диагностируется визуально, но поскольку она является следствием других заболеваний, проводятся дополнительные диагностические мероприятия. Первичное заболевание выявляют при помощи:
- микроскопического исследования соскоба, взятого с очага поражения;
- аллергологических проб;
- цитологического и гистопатологического исследований;
- бактериального посева;
- осмотра очага поражения под лампой Вуда.
Лечение
Лечение лихенизации в зависимости от первичной патологии может включать применение:
- размягчающих и увлажняющих мазей и кремов, обладающих кератолитическим действием;
- антигистаминных препаратов;
- ангиопротекторов (препаратов, стимулирующих метаболические процессы в стенках сосудов, нормализующие их проницаемость и уменьшающие отечность тканей);
- поливитаминных комплексов;
- транквилизаторов и нейролептиков (при нейродермите);
- кортикостероидных гормонов (местных и системных);
- физиотерапии.
При аллергической природе первичного заболевания назначается диета, больным рекомендуется нормализовать режим дня. Показано также санаторно-курортное лечение.
Прогноз
На прогноз влияет тяжесть течения первичного заболевания. Отсутствие адекватного лечения может привести к вторичному инфицированию и развитию сепсиса, который вызывает сильное ухудшение состояния (возможен летальный исход).
Профилактика
Профилактика заключается в своевременном лечении заболеваний кожи и внутренних органов. Больным следует избегать факторов, вызывающих раздражение кожи (химически активные вещества, солнечные лучи и др.), а при склонности к рецидивам – придерживаться диеты и вести здоровый образ жизни.